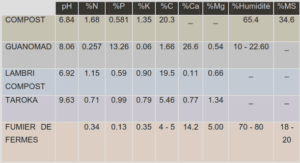
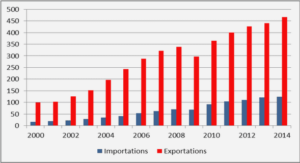
Télécharger le fichier pdf d’un mémoire de fin d’études
La notion de besoins spirituels
Peu à peu, la professionnalisation de l’accompagnement des mourants a fait naître, au sein du personnel soignant, de nouvelles réflexions sur les questions de la fin de vie. La qualité de vie des patients s’installe au centre des préoccupations, de même que la notion de besoin, héritée des travaux de Virginia Henderson (2) et de Maslow (3). La circulaire Laroque, fondement législatif des soins palliatifs en France en témoigne : les soins d’accompagnement visent à « répondre aux besoins spécifiques des personnes parvenant au terme de leur existence » (4).
Désireux de prodiguer des soins de qualité, les soignants s’efforcent d’identifier ces besoins afin de les prendre en compte. De nombreuses études mettent en évidence différents types de besoins (5), dont la liste n’est pas exhaustive, et dont la classification peut varier selon les auteurs : besoins universels (recherche de sens, réalisation et acceptation de soi, respect de la dignité de personne humaine), besoins existentiels (être et rester sujet, estime et reconnaissance de soi,…), besoins d’appartenance et de relation (appartenir à une communauté, se réconcilier…), besoin de sécurité, etc. C’est ainsi que la notion de besoins spirituels voit le jour (6).
On entend par « besoins spirituels », la nécessité pour les patients de recevoir un soutien spirituel. En effet, cette approche souligne la dimension unique et particulièrement pénible de la souffrance humaine en raison de la réalité spirituelle propre à l’être humain : chez l’être humain, la souffrance inclut tous les aspects du comportement douloureux en réponse à des stimuli nociceptifs (stimuli qui existent aussi chez les animaux dotés d’un système nerveux) mais y associe « la conscience spirituelle du désordre, de la privation du bien sensible ou du bien proprement humain » (7).
Il semblerait cependant que l’emploi du terme « besoin » ne soit pas tout à fait approprié pour désigner cette aspiration, ce désir inhérent à la nature humaine qui pousse l’homme vers des réalités supérieures, surnaturelles. En effet, si elles ne sont pas toujours exprimées clairement par le malade, ces aspirations spirituelles sont toujours présentes en l’homme et se révèlent de manière privilégiée dans les épreuves, d’autant plus en fin de vie où l’approche de la mort met la personne face à sa finitude. C’est alors l’heure du bilan et la question de l’au-delà se pose naturellement à la conscience de la personne éprouvée : « Ai-je réussi ma vie ? », « Ma souffrance a-t-elle un sens ? », « Qu’y-a-t-il après la mort ? ». Dans cette situation de très grande vulnérabilité l’homme fait l’expérience d’une extrême solitude.
Une « crise du mourir »
Si le matérialisme ambiant empêche parfois l’homme contemporain de s’interroger sur l’essentiel (son essence, la nature de son être), la maladie et l’approche de la mort jouent parfois le rôle d’un électrochoc. Ce questionnement existentiel qui rappelle le « D’où viens-je ? Qui suis-je ? Où vais-je ? » de Platon, va amener le mourant à relire sa vie passée, à se réinterroger sur la qualité et l’authenticité des valeurs auxquelles il tient, à faire un retour sur lui-même : quels étaient ses désirs, ses projets, etc. Il pourra éprouver une certaine satisfaction devant le bien accompli mais aussi des regrets pour le bien omis ou le mal commis. Ce travail spirituel induit par la souffrance et l’approche de la mort provoque des questions et des réactions diverses qui ont pu être décrites comme une « crise du mourir ». Les regrets, la séparation d’avec les êtres chers, le sentiment de culpabilité, la souffrance des proches, l’angoisse métaphysique sont autant d’expériences douloureuses vécues par les personnes en fin de vie, qui viennent réveiller une préoccupation fondamentale du coeur de l’homme, parfois enfouie, celle de trouver un sens à sa vie.
Comme le rappelle le Dr Abiven, ancien chef de service de la première unité de soins palliatifs en France, « dans notre monde où les vrais croyants en un au-delà ne sont sans doute pas les plus nombreux, peu d’hommes, cependant, parvenus au terme de leur vie, peuvent échapper à une telle question » (8). Ainsi, qu’il soit athée ou croyant, le mourant entre naturellement dans une démarche spirituelle. Celle-ci peut se traduire chez certaines personnes par un retour à une pratique religieuse abandonnée, par une vie de piété plus intense, ou encore par un intérêt nouveau pour la question religieuse. Pour d’autres, « même si ces questions n’ont pas fait partie de leurs préoccupations dominantes, peu nombreux sont ceux pour qui la mort est la fin de tout, ceux qui ne sont pas conduits à s’interroger sur une vie après la vie, avec toutes les questions qu’une telle interrogation soulève. On l’aura compris, le temps de la mort est pour les mourants le temps d’une intense activité de l’esprit. » (8).
Ouverture à la transcendance
Si cette crise existentielle, ce bouleversement qui a lieu au plus intime de la personne, peut trouver une réponse dans la foi et l’espérance en un Dieu aimant, elle n’a pas toujours une expression religieuse et, au-delà de toute croyance, elle se traduit incontestablement par une ouverture à la transcendance : « elle rend l’homme capable de s’ouvrir à un au-delà de lui-même et le place dans une relation d’altérité à un autre (Autre) »(9). Cette ouverture à l’autre (Autre) est une caractéristique inhérente à la nature de l’homme. Marie de Hennezel décrit très bien cela dans son livre Croire aux forces de l’Esprit où elle partage au lecteur ce qu’elle a vécu auprès de François Mitterrand au cours de ses dernières années : « Ce n’est pas l’homme public, ni même l’homme privé, que j’ai appris à connaître, mais l’homme intérieur, aux prises avec ses interrogations métaphysiques, curieux des choses de la mort et de l’esprit. L’homme profond, à certains égards mystique, ayant un sens du divin, une expérience sensible de Dieu, qu’il a dû garder toute sa vie au secret. » (10).
En effet, quelle que soit sa position philosophique ou religieuse, l’homme ne peut vivre sans une projection de lui-même au-delà de ses propres limites. Jung est le premier en Occident à avoir introduit la notion de spiritualité en psychologie et le terme transpersonnel, mais c’est Maslow qui, outre-Atlantique, avait défini initialement le concept de transcendance de soi. Après avoir identifié les besoins fondamentaux de l’individu concernant sa survie et son épanouissement, et les avoir hiérarchisés, il avait également observé chez certaines personnes un besoin de croissance au-delà de leurs propres préoccupations : le besoin de transcendance.
Le Dieu inconscient
Pour Victor Frankl, neurologue et psychiatre autrichien et père de la logothérapie, la transcendance de soi est une caractéristique inhérente à l’homme qui le pousse à s’ouvrir à autre chose que ses propres besoins, l’amène à se dépasser et, par-là, à trouver un sens à sa vie.
Frankl s’éloigne de la théorie de la motivation qui fait du principe de plaisir chez Freud et de la volonté de puissance chez Adler, la première quête de l’homme. Pour lui, le besoin de sens ou volonté de signifiance, est « le plus humain des besoins » (11). Il est partisan d’une psychologie des hauteurs qui conçoit l’homme avec ses aspirations spirituelles, caractéristique fondamentale, ontologique, de l’existence humaine qu’il définit comme l’auto-transcendance de l’existence. C’est ce désir de transcendance inscrit au plus profond de l’être qu’il nomme l’inconscient spirituel. Frankl affirme en effet que « le spirituel constitue l’existence même » et qu’« un refoulement des aspirations spirituelles inconscientes pourrait être un facteur majeur de souffrance psychique » (11). C’est cette théorie qui est à l’origine de la logothérapie, véritable noothérapie, car elle ne s’adresse pas à la psyche (au psychisme) mais au noos (à l’esprit).
Avec le concept d’inconscient spirituel, Frankl a aussi développé celui d’une religiosité inconsciente, au sens d’une relation à la transcendance qui semble bien immanente à l’homme : « Dieu serait toujours inconsciemment l’objet de notre aspiration », même si cette relation à lui nous est parfois inconsciente, cachée à nous-même ou refoulée. Pour lui, ce Dieu inconscient serait « le partenaire des entretiens les plus intimes avec nous-mêmes », que nous nous tenions pour athée ou pour croyant. Une telle interprétation pourrait expliquer deux visions du monde différentes, la vision athée et la vision théiste : la personne athée insistera sur le fait qu’il s’agit d’entretiens uniquement avec soi-même, alors que la personne croyante pensera que l’homme dialogue avec quelqu’un d’autre que lui-même, qu’il le nomme ainsi ou non. Cependant, la religiosité authentique elle, n’est pas inconsciente mais procède d’un choix.
Cette approche, qui place, au coeur de l’existence humaine, la question de la spiritualité telle qu’abordée en soins palliatifs, est intéressante : « Alors que la vie religieuse est de l’ordre d’un choix, le spirituel, lui, s’impose à tout homme puisqu’il tient à son identité la plus profonde » (12). La spiritualité pourrait donc désigner cette disposition intérieure, inscrite en l’homme, d’ouverture à « un Autre » et la religion être assimilée aux croyances de l’homme en un « Autre », « la signification de cet « Autre » variant selon les religions : polythéistes (croyance en plusieurs Dieux, comme en Égypte, Grèce et Rome antiques, ou comme dans l’hindouisme) ou monothéistes (croyance en un Dieu unique, comme dans le christianisme, l’islam et le judaïsme) » (13).
Distinction spirituel / religieux
Dans la littérature médicale, il existe une distinction fondamentale entre spirituel et religieux. La spiritualité y est toujours décrite de manière positive : elle y est synonyme de paix, se bien-être, d’harmonie intérieure, d’autonomie, de dignité, contrairement à la religion qui y est connotée de manière négative (soumission à des dogmes, appartenance à un groupe, etc.). En effet, pour la plupart des auteurs médicaux, la dimension spirituelle « précède et excède la référence et l’appartenance à une religion même si le spirituel reste encore, dans l’esprit de beaucoup, indissociable de la religion. ». (12)
Cependant, bien qu’elle soit aujourd’hui largement comprise comme dissociée de la religion ou de la foi en un Dieu, jusqu’à évoquer une « spiritualité sans religion » ou une « spiritualité sans Dieu », la spiritualité demeure encore pour certains, synonyme de religieux. Une des raisons pourrait en être l’histoire sémantique de ce terme très ancien : apparu au Ier siècle dans les écrits de l’apôtre Paul, spiritualitas traduit le grec pneumatikos (de pneuma, le souffle d’origine divine), et y désigne ce qui touche à la vie de l’âme, en opposition à la vie charnelle. Au fil des siècles, plusieurs glissements vont avoir lieu : il prendra une connotation philosophique au début du XIIème siècle, puis connaîtra un nouvel usage en français sous l’influence des Lumières, de la Réforme et de la séparation des Églises et de l’État. À l’heure où l’Église catholique était le lieu privilégié d’expression des aspirations spirituelles, il était normal que religion et spiritualité soient assimilées mais la spiritualité a désormais un visage multiforme.
Dans un Occident déchristianisé et matérialiste marqué par un individualisme grandissant, de nouvelles expressions du spirituel fleurissent, sous l’influence d’un Orient spirituel, à l’origine d’une plus nette distinction entre ces deux notions : la spiritualité n’est plus synonyme de religion, elle englobe le religieux mais ne s’y réduit pas. Alors que la religion a une dimension communautaire, la spiritualité s’envisage de manière individuelle : toute recherche du sens de la vie, de la relation avec la Transcendance quel que soit le nom qu’on lui donne, est considérée comme une démarche spirituelle. Le religieux quant à lui se rapporte à une tradition religieuse précise et exprime une foi en un Dieu nommé.
Pour Nicolas Pujol, docteur en sciences des religions, il faudrait donc entendre la spiritualité comme la capacité de l’homme « à questionner le sens de son existence et à se sentir connecté à une réalité transcendante ou ultime, qu’elle soit désignée en des termes religieux ou séculiers. La spiritualité serait affaire d’expérience et non de croyance : expérience du beau ; sentiment d’harmonie avec soi et le monde ; paix intérieure. Elle serait le noyau anthropologique sur lequel les différentes religions historiques auraient pris racine : le lieu, en l’homme, de l’ouverture à l’Altérité ; le lieu de la rencontre possible en fraternité avec l’autre et avec soi-même. Dit autrement, l’être humain serait anthropologiquement spirituel et culturellement religieux » (14).
La spiritualité serait donc l’essence de l’être humain, le fondement de sa dignité : « Si l’on schématisait les différentes dimensions de la personne soignée, il faudrait placer le « spirituel » au centre car c’est le lieu intime de la personne malade. » (15) Ainsi définie, la spiritualité devrait occuper une place centrale dans les soins apportés aux patients.
L’accompagnement spirituel
C’est bien là l’objectif des soins palliatifs qui ont toujours considéré les soins spirituels comme un des aspects fondamentaux de la prise en charge globale des patients en fin de vie et ce, dès le début de leur histoire.
Approche historique
La culture palliative s’est en effet construite autour du modèle biopsychosocial dont l’accompagnement spirituel est un des quatre piliers, comme en témoigne la définition des soins palliatifs par l’OMS en 1990 : « Les soins palliatifs sont des soins actifs, complets, donnés aux malades dont l’affection ne répond pas au traitement curatif. La lutte contre la douleur et d’autres symptômes et la prise en considération des problèmes psychologiques, sociaux et spirituels, sont primordiales ».
Bien avant que cette notion d’approche globale, aujourd’hui répandue, voie le jour, le mouvement des hospices s’intéressait déjà à la dimension spirituelle des patients en fin de vie. Au Saint Christopher Hospice, première unité de soins palliatifs créée en Europe à la fin des années soixante dans les faubourgs de Londres, la chapelle, de même que la prière, occupaient une place centrale. Il s’agissait de s’occuper du corps du malade, mais également de son âme. Lorsque le mouvement des soins palliatifs s’est étendu aux institutions de soins laïques, une distinction s’est opérée entre le spirituel et le religieux, sans pour autant faire fi de l’importance de l’accompagnement spirituel pour les patients et leurs proches.
Cette intention de mettre au coeur des soins l’accompagnement spirituel apparaît clairement dans les textes fondateurs des soins palliatifs en France (16) ainsi que dans les différentes recommandations publiées en France et à l’étranger : aux État-Unis par exemple, « The National Consensus Project Guidelines for Quality Palliative Care » (17) inclut dans ses recommandations la dimension spirituelle, considérée comme une composante essentielle des soins palliatifs (18). En effet, si l’aspect spirituel n’est pas toujours la première préoccupation des soignants, il est certain qu’il touche parfois de façon si intime le patient qu’il peut influencer les soins, le traitement et la relation à l’équipe soignante (19). De plus, comme le rappelle la dernière Conférence de Consensus de la SFAP de 2004, « ne pas répondre aux besoins spirituels (religieux, philosophiques,… ) peut générer une véritable souffrance » (20). Y répondre est-il pour autant du ressort des soignants ? Les soins spirituels ne sont-ils pas jusqu’ici l’apanage des aumôniers ? Les soignants doivent-ils seulement s’assurer que leurs patients bénéficient de l’accompagnement spirituel qu’ils désirent, ou doivent-ils y contribuer eux-mêmes ?
Un devoir des soignants ?
Le code de déontologie médicale mentionne que tout médecin doit s’efforcer, en toutes circonstances, de « soulager les souffrances du malade par des moyens appropriés à son état et l’assister moralement » (21). Il doit également « accompagner le mourant jusqu’à ses derniers moments, assurer par des soins et mesures appropriés la qualité d’une vie qui prend fin, sauvegarder la dignité du malade et réconforter son entourage. » (22). De plus, l’article L.110- 10 du Code de la santé publique (CSP) rappelle que toute personne « a le droit d’avoir une fin de vie digne et accompagnée d’un apaisement possible de la souffrance ». De ce fait, les professionnels de santé doivent « mettre en oeuvre tous les moyens à leur disposition pour que ce droit soit respecté ».
En effet, si certains soignants l’ignorent ou n’en ont pas conscience, « accompagner les personnes en fin de vie et leurs proches relève des missions de tout professionnel de santé », comme le rappelle la Conférence de Consensus sur les Soins Palliatifs de 2004. Elle insiste également sur la formation que cette tâche nécessite : « Il convient donc de mettre à leur disposition les savoirs et les compétences dans le cadre de formations initiales et continues conçues dans un cadre multidisciplinaire (…) La formation en institution comme à domicile occupe une place première dans les conditions de réussite de la démarche d’accompagnement. Elle concerne tous les professionnels, qu’ils soient soignants, personnels d’encadrement ou administratifs, mais aussi les bénévoles et la famille » (20).
Responsables de la qualité des soins et de l’accompagnement proposés aux patients et à leurs proches, tous les soignants qui exercent en soins palliatifs ont de ce fait le devoir de se former à l’accompagnement en fin de vie. Cette formation est d’autant plus nécessaire que cette mission requiert des compétences spécifiques : « L’acquisition de bonnes pratiques professionnelles contribue aux bonnes conduites et donc à la pertinence et à la rigueur du soin, y compris dans sa dimension éthique » (20). À cette fin, l’Association Européenne pour les Soins Palliatifs (AESP) a édité un livre blanc sur les standards et normes pour les centres de soins palliatifs en Europe : il définit les éléments constitutifs fondamentaux qui régissent les soins palliatifs, et reflètent les valeurs qui sous-tendent les meilleures pratiques.
Les « compétences de base » que doivent acquérir les soignants exerçant en soins palliatifs, et, parmi elles, celles nécessaires pour « satisfaire les besoins spirituels des patients », font, quant à elles, l’objet d’un autre livre blanc de l’AESP (Annexe 1) (23). À noter que, pour certains auteurs, les compétences requises pour le personnel soignant ne sont pas tout à fait les mêmes que celui-ci exerce dans une institution laïque autorisant la présence d’intervenants religieux, dans une institution laïque dotée d’un service d’aumônerie ou dans une institution religieuse (24). De plus, étant donné que les notions de famille, de souffrance, de fin de vie et de mort revêtent des tonalités particulières et renvoient à des systèmes de représentation différents selon les cultures, il semble donc également important pour l’amélioration de l’accueil, des soins, et de l’accompagnement « que les soignants connaissent les traditions rituelles des différentes religions et cultures » (20). À cet effet, l’ouvrage d’Isabelle Lévy Guide des rites, cultures et croyances à l’usage des soignants est un outil précieux (25).
En effet, il ne faut pas oublier que « pour de nombreuses personnes, la dimension spirituelle de leur vie comporte un élément religieux » comme le signifie un groupe d’experts de l’OMS (26). Les patients croyants auront, de fait, des aspirations spécifiques dont les soignants doivent également tenir compte : besoin de réconciliation avec Dieu, de temps de prière personnelle, de lire des livres spirituels (la Bible, le Coran, la Torah, …), besoin de l’aide d’autres croyants, du soutien de leur communauté de foi, besoin des sacrements pour les catholiques, etc. Pour répondre à ces besoins spécifiques, la présence d’un ministre du culte est alors bienvenue et parfois même indispensable.
Une nécessaire évaluation spirituelle
Les référentiels-qualité en soins palliatifs recommandent à l’heure actuelle d’investiguer quatre domaines (les besoins physiques, psychiques, sociaux et spirituels) et d’instrumentaliser l’approche de ces différents domaines en utilisant si possible des échelles d’évaluation validées. Bien qu’il n’y ait à ce jour aucune méthode de référence ou « gold standard », pour apprécier la spiritualité d’un malade et ses aspirations, il existe diverses échelles validées qui peuvent être d’une grande aide pour les soignants.
Certains auteurs proposent de compléter l’anamnèse médicale classique par une anamnèse spirituelle, pour explorer les dimensions religieuses et spirituelles du patient et l’intérêt de ce dernier à les aborder avec son médecin ou d’autres soignants (32) selon le sigle FICA (F = Foi, I = Importance et influence de la spiritualité ; C = Communauté ; A = Approche) (33). Le sigle SPIR, quant à lui, désigne l’adaptation allemande de cet outil (34).
L’outil d’évaluation pour la spiritualité du Mount Vernon Cancer Network (MVCN), publié en 2007, repose sur trois questions : « Comment comprenez-vous ce qui vous arrive ? », « Où puisez-vous vos forces dans les moments difficiles ? », « Cela vous aiderait-il de parler à quelqu’un qui pourrait vous aider à explorer les questions de spiritualité/de foi ? ». Un auteur recommande également de poser deux questions similaires de dépistage afin d’orienter la prise en charge : la première question permet de clarifier si le patient est athée, agnostique, incertain, membre d’une communauté religieuse, non pratiquant ou pratiquant et la deuxième question permet de mettre en évidence les valeurs, croyances, pratiques auxquelles le patient a recourt en situation de stress et qui lui permettent de s’adapter (35).
Une autre échelle validée est le Functional Assessment of Chronic Illness Therapy – Spirituality Scale (FACIT-SP) (Annexe 2) : elle permet de documenter certains aspects de la spiritualité en distinguant ceux liés au sens et à la paix intérieure de ceux mis en relation avec la foi et les croyances. Elle évalue le bien-être spirituel du patient par un score et mesure un état plutôt qu’une démarche spirituelle proprement dite (36). Cette échelle, traduite en 15 langues différentes, est aujourd’hui la plus utilisée (37).
L’objectif de cette démarche est aussi de prévenir et/ou de prendre en charge une éventuelle détresse spirituelle qui pourrait passer inaperçue au premier abord. À noter que l’expression « détresse spirituelle » désigne en soins palliatifs la crise, pouvant survenir à l’approche de la mort, qui se caractérise par un éclatement de l’identité spirituelle et un arrêt ou une annihilation de toute démarche spirituelle. Il s’agit d’une remise en cause des valeurs et de la transcendance vécues jusqu’au moment de la crise, d’une interruption de toute recherche de sens. Cela peut conduire le patient « à une indifférence à son identité spirituelle voire à sa dignité, c’est-à-dire à ce qui le constitue, donc à la mort de son soi » (38).
L’accompagnement spirituel nécessite donc avant tout une présence attentive, une capacité d’écoute et une ouverture à la narrativité afin de permettre au patient de parler de ce qui constitue pour lui l’essentiel de sa vie. En effet, « Respecter la personne dans son cheminement propre et dans ses références cultuelles lui permet de situer sa fin de vie selon une perspective qui soutient son espérance. Le « prendre soin » consiste à témoigner attention à ces demandes profondes et à rendre possible leur expression en institution comme au domicile » (20).
Modalités des soins spirituels
Les modalités actuelles de l’accompagnement spirituel proposées aux patients sont variées. Elles témoignent de la modification du paysage religieux, consécutive au mouvement de sécularisation des sociétés occidentales, allant de « l’émancipation des affaires temporelles vis-à-vis des institutions et normes religieuses » vers un « refoulement de la religion dans la sphère privée », en passant par un « déclin des convictions religieuses » (13). Alors qu’au début de l’histoire des soins palliatifs, les soins spirituels, s’inscrivant dans la seule tradition catholique, étaient entendus essentiellement sous un aspect religieux (sacrements, prière…), la plupart des patients ne se reconnaissent plus aujourd’hui dans une religion spécifique et leur quête spirituelle ne passe ni seulement, ni nécessairement, par une forme religieuse.
La nature même de l’accompagnement des mourants a évolué. En dehors des formes classiques d’accompagnement que constituent les visites des bénévoles et/ou des aumôniers, s’ajoute aujourd’hui un florilège de propositions au sein des services hospitaliers visant à accompagner les patients sur le plan spirituel : exercices spirituels de traditions orientales, hypnose, sophrologie et autres médecines dites « douces ». De plus, la proposition d’accompagnement spirituel religieux est souvent substituée par des propositions d’accompagnement d’ordre psychothérapeutique. Sans pour autant chasser les aumôniers des services hospitaliers, celles-ci occupent une place importante dans l’accompagnement des patients, sous des formes diverses (groupes de paroles, approche narrative, …) (39).
Cependant, plus qu’un savoir-faire, une technique, des réponses à donner ou des actes à réaliser, l’accompagnement spirituel des patients réside avant tout dans un véritable savoir-être, qui consiste en premier lieu à savoir être présent au patient, tout simplement, dans une attitude d’écoute bienveillante. Un patient, à qui Cicely Saunders demandait un jour ce qu’il attendait des soignants, lui répondit : « Que quelqu’un ait l’air d’essayer de me comprendre » (40). Pour cela, des dispositions intérieures sont requises chez l’accompagnant : écoute, ouverture du coeur, empathie, humilité, etc. Le Livre Tibétain de la vie et de la mort qui s’inscrit dans la tradition bouddhiste consacre plusieurs pages à l’accompagnement des mourants et encourage l’accompagnant à faire l’expérience de la compassion (41).
Tanguy Châtel, sociologue des religions et bénévole en soins palliatifs, partage cette conception de l’accompagnement des mourants : il s’agit avant tout d’une rencontre, de tenter de rejoindre l’autre là où il est. Pour lui, c’est un « triple art du présent : art d’être présent à l’autre, art d’être présent (ici et maintenant) et art d’être un présent (au sens de cadeau, don de soi) ». Ce modèle de la présence, soutient que « la souffrance spirituelle appelle moins une science qu’une présence qui fait toucher au coeur. Cette réponse n’est pas affaire de spécialiste mais celle de tout homme et de toute femme en ce sens qu’elle expose et convoque chacun dans son humanité, la plus nue mais aussi la plus pleine » (42). Cette présence peut s’incarner dans une parole, un souffle, un geste ou encore un silence.
Ces exemples de modèles d’accompagnement constituent les grandes tendances développées à ce jour en France, en Europe et au Canada francophone. Mais dans ces pays occidentaux où les soignants doivent faire face à une demande de plus en plus large et diversifiée, est-il possible d’intégrer la spiritualité dans des hôpitaux laïques ? Plusieurs auteurs, chercheurs ou médecins y réfléchissent et tentent de répondre à ce nouveau défi qui transforme considérablement le rôle des aumôniers et plus largement le rapport entre personnel hospitalier et patients (24). Il s’agit désormais de définir à la fois le cadre théorique de l’intégration de la spiritualité et de la religion dans les modèles de soins mis en place dans un système hospitalier mais aussi d’examiner plus en détail comment la dimension spirituelle et religieuse peut-être intégrée dans des contextes variés, en particulier dans le domaine des soins palliatifs.
Formation des soignants
La majorité des soignants n’avait reçu aucune formation en soins palliatifs (n=38).
Seulement 12 soignants avaient suivi une formation diplômante de type Diplôme Universitaire (DU) (n=11) ou Diplôme Inter Universitaire (DIU) de Soins Palliatifs (n=1) ; 12 avaient également suivi une formation initiale de quelques heures. La quasi-totalité des soignants ayant bénéficié d’une formation diplômante en soins palliatifs (DU et DIU) exerçaient au sein de l’USP (n=11) ; un seul exerçait en onco/pneumologie et aucun en dermatologie.
La proportion de soignants ayant suivi une formation en soins palliatifs (formation initiale et formation diplômante confondues) était donc plus importante à l’USP versus les services de dermatologie et d’onco/pneumologie (graphique 1).
|
Table des matières
I. Introduction
1. La spiritualité en médecine
2. L’accompagnement spirituel
3. Objectifs de l’étude
II. Matériels et Méthode
1. Type d’étude
2. Questionnaire
3. Recueil des données
4. Analyse des données
III. Résultats
1. Population
2. Place de la spiritualité dans les soins
3. Compétence des soignants
4. Modalités de l’accompagnement spirituel
5. Place de la religion dans l’accompagnement spirituel
6. Besoin de formation
IV. Discussion
1. Résultats principaux
2. Forces et faiblesses du travail
3. Interprétation des résultats
4. Analyse de la littérature
5. Perspectives
V. Conclusion
BIBLIOGRAPHIE
Télécharger le rapport complet