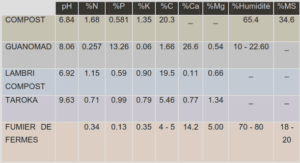
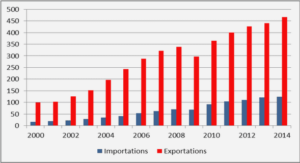
Télécharger le fichier pdf d’un mémoire de fin d’études
Infections pelviennes
Les infections sexuellement transmissibles (IST) et leurs complications (salpingites, pelvipéritonites, infections génitale hautes et basses endométrites) représentent un facteur étiologique majeur de l’augmentation de la fréquence de la GEU.
Les germes les plus fréquemment incriminés sont :
· le chlamydia trachomatis.
· le gonocoque de Neisser.
· le staphylocoque.
· le streptocoque.
Les cicatrices laissées par une salpingite par exemple peuvent gêner le déplacement de l’œuf fécondé. D’après Coste, les infections génitales et les altérations séquellaires de l’anatomie tubaire qu’en découlentseraient responsables des 50% des GEU [15]
Les malformations congénitales :
– les diverticuloses tubaires.
– les coudures.
– les cloisonnements.
– la présence d’un pavillon accessoire peut expliquer la fréquence de la récidive de GEU.
Le tabac
La nicotine paralyse les cils vibratiles de revêtement de la trompe.
D’après des études faites par Coste le risque relatif augmente avec l’importance de la consommation tabagique.
Les obstacles fonctionnels
Le spasme tubaire et également les troubles hormonaux peuvent retarder la migration (insuffisance lutéale) de l’œuf fécondé.
En outre, d’après HUEPE [11] les facteurs extérieurs tels que le psychisme, la dystonie neurovégétative, l’émotion vive au moment de la conception peuvent être à l’origine de la GEU.
Les contraceptions hormonales
L’œstrogène à forte dose entraîne un spasme muscula ire de la trompe. La progestérone à dose élevée empêche les contractionstubaires. Les pilules œstro-progestatives minidosées et les micropilules ayant des actions antinidatoires pures sans bloquer l’ovulation augmentent le risque de GEU.
Causes iatrogènes
– L’interruption volontaire de grossesse (IVG) : réalisée par manœuvre endo-utérine, elle facilite les infections pelviennes post abortum. La GEU est l’une des c omplications tardives de l’avortement.
– Le Dispositif intra-utérin (DIU) : les femmes porteuses de DIU ou stérilet peuvent développer plus tard une salpingite. Le type de stérilet importe peu mais son port de façon prolongée sans contrôle, sans suivi m édical augmente le risque de développement des infections. En effet l’utilisation de DIU multiplie par 10 le risque de GEU surtout tubaire si la durée est supérieure à 25mois. Ce risque augmente dans les trois mois suivant l’ablation [16].
– Fécondation in vitro (FIV) : il se produit une migration de l’embryon secondaire à un reflux consécutif à des mouvements liquidiens utérins et tubaires.
– Le traitement de la stérilité : citrate de clomiphène (le Clomid) semble être associé à un risque relatif élevé de GEU pare biaisl de son action anti-œstrogène perturbant le transport tubaire.
L’insuffisance lutéale
Elle peut être responsable de GEU par régurgitationmenstruelle de l’œuf fécondé vers la trompe.
Antécédents de GEU
La confrontation des résultats de plusieurs étudesa permis d’affirmer que 10% des GEU sont des récidives [11].
Dans la cavité abdominale
La grossesse abdominale se rencontre dans 2 à 3% de s cas. L’œuf se développe dans la cavité abdominale [18].
L’évolution peut se prolonger au-delà du 5ème mois, mais des accidents hémorragiques graves peuvent survenir. L’association grossesse occlusion doit aussi évoquer cette éventualité. La nidation s’effectueurs une zone non déciduale. Il n’existe pas de plan de clivage net expliquant l’extrême danger hémorragique lors de l’extraction du placenta. Parfois, le fœtus meurt et selon son â ge, il subit la modification, la calcification (lithopédon), la macération ou la putréfaction par la contamination intestinale.
A terme, un faux travail se produit avec des coliques douloureuses et d’expulsions de caduque. Le fœtus meurt, la montée laiteuse apparaît et la rétention ectopique commence. C’est l’évolution la plus fréquente. Si l’enfant est né viable, il est cependant fragile et présente souvent des malformations.
Conséquences de l’implantation extra-utérine
Dans la trompe, l’œuf extra-utérin ne trouve pas le s conditions favorables à sa nidation et son développement. En effet, il n’existe pas à ce niveau de chorion cytogène susceptible de réagir au contact de l’œuf et de lim iter l’hémorragie d’implantation. Peu à peu va se constituer une véritable apoplexie ovulaire aboutissant au décollement de l’œuf et à l’arrêt d’évolution de la grossesse. Ain si se constitue l’hématosalpinx. D’autre part, avant d’arrêter son développement, l’œuf peut, par ses villosités, éroder la paroi tubaire et ses vaisseaux. La trompe, qui ne subit pas de transformation comparable à l’hypertrophie du muscle utérin, n’est que peu extensible ; sa distension par l’œuf et l’hémorragie qui l’entoure peuvent aboutir à sa rupture [19].
Parfois encore, l’œuf est éjecté dans la cavité abdominale réalisant l’avortement tubo-abdominal. Il arrive enfin qu’une interruption très précoce dela grossesse permette une évolution limitée de l’hématome intra tubaire et sarésorption secondaire. Le diagnostic restera toujours ignoré ou fait très à distance, à l’occasion d’une éventuelle laparotomie.
Méthodes chirurgicales
La cœlioscopie : si elle était considérée il y a quelques années comme l’examen de choix pour confirmer le diagnostic de GEU elle est réservée actuellement au temps thérapeutique de concurrenceavec la laparotomie.
Elle permet de faire le diagnostic de grossesse extra-utérine ainsi que le traitement et le bilan de la trompe controlatérale, de pratiquer le geste chirurgical nécessitant un bloc opératoire bien équipé et l’expérience de l’opérateur, de traiter par aspiration un avortement tubo-abdominal (salpingectomie et aspiration de l’œuf), de faire la césarienne tubaire [36-38].
Mais aussi de réaliser une salpingectomie en cas detraitement radical, d’éviter la laparotomie donc de diminuer la morbidité, risque de formation de l’adhérence et de risque d’infertilité ultérieure et de raccourcir leséjour hospitalier.
La laparotomie : l’intervention consiste à enlever la trompe malade (salpingectomie) jusqu’à la portion intra-ut érine pour éviter toute récidive sur un moignon laissé en place.
En cas de grossesse tubaire non compliquée : chirurgie conservatrice :
– par simple expression digitale du contenu tubaire.
– par la salpingotomie linéaire avec énucléation de ’œufl puis reconstitution de la trompe par suture après curetage du point d’insertion.
– par la résection partielle de la trompe avec anastomose bout à bout ou réimplantation tubo utérine.
chirurgie radicale : la salpingectomie est réaliséede façon directe ou rétrograde au ras du segment tubaire afin de préserver la vascularisation ovarienne et de prévenir les troubles trophiques.
En cas d’inondation péritonéale :
réanimation médicale intense et énergétique préopératoire :
– analeptique cardio vasculaire
– transfusion sanguine iso groupe iso rhésus.
– perfusion de solution à grosse molécule. traitement chirurgical : salpingectomie dans les suites opératoires :
– antibiothérapie.
– anti-inflammatoire.
– électrolytes
– surveillance : numération formule sanguine.
Mode de traitement des données
Il est effectué selon deux modes :
– classement manuel selon les variables étudiées.
– mode informatisé avec le Logiciel Microsoft Office2009 .
· Microsoft Word utilisé pour la rédaction des texteset le tableau.
· Les graphes et les statistiques sont élaborés avecMicrosoft Excel.
Les considérations éthiques et limites
Pour pouvoir entamer cette étude il a fallu l’approbation du Médecin-chef de service de la Maternité du CRD de Mahitsy
C’est une étude anonyme qui ne permet pas de retrouver l’identité des femmes étudiées. Le secret professionnel est respecté.
Notre étude concerne seulement la GEU et est limitée partiellement par les biais d’information :
– la non disponibilité de certaines informations comme le niveau d’instruction et les résultats de l’échographie.
– les facteurs ou les événements qui peuvent porter réjudicep à la qualité des informations comme les dossiers d’observation incomplets ou mal remplis.
Fréquence mensuelle et types de grossesse extra-utérine
Les GEU se voient par mois durant toute l’année. L’incidence est de 1 à 2 GEU par mois.
Les types de grossesses extra-utérines rencontrés onts :
– les grossesses tubaires : 12 cas avec un pourcentage de 57.14 %. Ce résultat est inférieur à celui de la littératurequi est de 96% [17].
Durant notre étude, toutes les GEU sont rompues.
– Ce fait peut s’expliquer par l’insouciance des pati ents vis à vis de leur état :
elles ne consultent et ne viennent à l’hôpital qu’à un stade avancé.
– les hématocèles : 4 cas soit 19% des cas [14].
– les grossesses abdominales : 5 cas soit un taux de 23.83% [14].Ce taux est très frappant car devant ce fait, la grossesse abdominale représente 2 à 3% des types GEU selon Capella C et Rakotoarimanana M [14, 28].
Cela explique que les patientes viennent tardivement et le diagnostic de grossesse abdominale est fait aux 6èmeet 7èmemois avec un fœtus déjà mort in abdomino.
Alors la surveillance de la grossesse est ainsi négligée rendant la conduite à tenir difficile car les patientes avaient oublié l’importance de l’échographie lors de 1èreCPN.
Ainsi nous proposons comme suggestions quelques points pour mieux prendre en charge la GEU, qui est un pathologie fréquente : meilleure prévention de la survenue de la grossesse extra- utérine se fait en intervenant surles facteurs de risque, visant particulièrement les femmes en période d’activité énitaleg est indispensable.
-Faire connaître au patiente les facteurs de risques et les signes d’appel de la grossesse extra-utérine. Il est primordial de lancer des mesures prophylactiques pour diminuer le recours aux IVG et la survenue d’IST : éducation sur la sexualité (abstention, fidélité, utilisation de préservatif) et sur la planification familiale, conscientisation des femmes sur les dangers des avortements. La patiente doit être adopter une bonne observance des méthodes contraceptives.
-Une amélioration des plateaux techniques des centres sanitaires est également nécessaire : il s’agit de faciliter la prise en charge précoce des IST par la dispersion des formations sanitaires avec dotation des matériels d’investigation et de dépistage des IST et des médicaments y afférents.
Place de la grossesse extra-utérine parmi esl interventions pratiquées.
La grossesse extra-utérine est une pathologie qui occupe une place majeure dans la pratique chirurgicalesrtout gynécologique.
Une étude de Schmidt en en 2002 avait constaté quela GEU représentait 1/10 des interventions chirurgicales aux Etats Unis [37].
|
Table des matières
PREMIERE PARTIE : RAPPELS
I- Rappels anatomophysiologiques
I-1- Anatomie des organes génitaux internes
I-2- Physiologie
II- La grossesse extra utérine
II-1- Définition
II -2- Historique
II -3- Epidémiologie
II -4- Anatomie pathologique
II -5- Pathogénie
II -6- Etude clinique
II -7- Examens paracliniques
II -8- Diagnostic différentiel
II -9- Traitement
II -10- Pronostic
DEUXIEME PARTIE : METHODES ET RESULTATS
I- Méthodes
I-1- Cadre d’étude
I-1-1- Situation géographique CHRD Mahitsy
I-1-2- Personnels
I-1-3- Organigramme CHRD Mahitsy
I- 2- Type d’étude
I- 3- Durée de l’étude
I-4- Population d’étude
I-4-1- Critère d’inclusion
I-4-2- Critère d’exclusion
I-5- Mode d’échantillonnage
I-6- Outils de collecte de données
I-7- Variables et indicateurs
I-7-2- Les variables indépendantes
I-8- Mode de traitement des données
I-9- Les considérations éthiques et limites
II- Résultats
II-1- Fréquence
II-1-1- Fréquence mensuelle
II-1-2- Différents types de grossesse extra utérine
II-1-3- Fréquence mensuelle des types de GEU
II-1-4- Place de la GEU parmi les interventions pratiquées au Centre Hospitalier de District Mahitsy
II-1-5- La grossesse tubaire
II-1-6- Hématocèle
II-2- Aspects épidémiologiques
II-2-1- Age
II-2-2- Gestité
II-2-3- Parité
II-2-4- Statut matrimonial
II-2-5- Profession
II-2-6- Provenance
II-2-7- Mode d’admission
II-2-8- Motifs d’admission
II-2-9- Habitudes toxiques
II-2-10- Age gestationnel
II-2-11- Antécédents gynéco obstétricaux
II-2-12- Examens complémentaires
II-2-13- Ponction de Douglas ou culdocentèse
II-2-14- Conduites thérapeutiques
II-2-15- Interventions chirurgicales
II-2-16- Suites opératoires
II-2-17- Séjour hospitalier
I- Discussions
I-1- Fréquence
I-2- Aspects épidémiocliniques
CONCLUSION
REFERENCES BIBLIOGRAPHIQUES
Télécharger le rapport complet