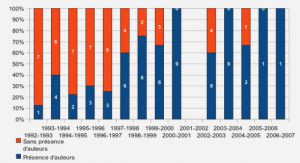
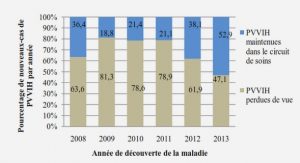
Mécanismes de rétroaction entre le service de l’urgence et l’équipe ERIC
Description du service
La nature d’ERIC est définie dans le cadre de référence du service. Le service ERIC est un lieu de traitement qui offre des activités thérapeutiques d’intensité et de durée variable pour des patients en état de crise qui autrement seraient admis à l’Hôpital .
Besoins de la clientèle
Les principaux besoins de la clientèle sont :
1. Recevoir des soins et des services rapidement compte tenu de l’état de crise
2. A voir une précision diagnostique
3. Selon l’évolution clinique, être réorienté vers le bon service
5 Le soutien d’intensité variable facilite l’accès aux services dans le milieu de vie de la personne.
Mandat du service
Le mandat de l’équipe est de donner accès à une équipe de cnse en alternative à l’hospitalisation, diminuer le séjour à l’hôpital pour les patients en état aigu, rehausser le traitement des patients souffrant habituellement de dépression ou d’anxiété ainsi que de travailler en liaison avec les équipes de secteur, les autres centres de crise et les autres ressources de la communauté.
Le but premier de l’équipe est de dénouer la crise. En conséquence, l’équipe peut atteindre deux buts secondaires : la précision diagnostique et une meilleure orientation. En plus, l’équipe cherche à diminuer l’utilisation des cliniques de secteur comme alternative unique ou radicale de traitement en dehors de l’hospitalisation. De cette manière, l’équipe contribue à l’optimisation des ressources du PT AH. L’équipe cherche aussi à agir comme un filtre dans le PTAH. Ce filtre est utilisé afin d’exclure les cas qui ne correspondent pas aux critères d’admission du programme et qui n’ont pas besoin des soins et services de deuxième ligne. Ainsi, l’équipe réoriente rapidement ces cas vers la première ligne.
Typologie de la crise
L’équipe travaille avec une typologie regroupant différents types de cnses dans trois classes : les crises psychosociales, les crises psychotraumatiques et les crises psychopathologiques. Dans les crises psychosociales, l’événement déclencheur est de nature psychosociale ou de nature développementale. Par exemple, une perte d’emploi, une rupture amoureuse ou un déménagement. Quant à la crise psychotraumatique, l’événement précipitant présente un caractère traumatique, par exemple un viol. Dans le cas des crises psychopathologiques, la personne vit dans un état de vulnérabilité continuel et l’événement déclencheur s’ajoute aux troubles de santé mentale déjà existants (Seguin, Brunet et LeBlanc, 2012).
Approches d’intervention
L’équipe a adopté l’approche systémique comme modèle de fonctionnement. Cette approche, centrée sur le contexte, est une façon de regarder la réalité comme un tout composé d’éléments qui interagissent entre eux. En ce sens, l’équipe considère la santé en tant que phénomène systémique.Les pratiques basées sur cette approche ne se limitent pas au diagnostic et au traitement du problème, mais prennent en compte les systèmes complexes auxquels le patient appartient et comment son milieu de vie est modifié par les traitements réalisés. Cette approche permet d’impliquer les membres de la famille et les proches dans le traitement du patient.
En plus, compte tenu du contexte de risque suicidaire existant lors d’un état de crise, l’équipe a choisi de toujours rencontrer le patient en compagnie d’un proche de son choix. Le patient qui n’est pas accompagné est réorienté à l’infirmier de liaison du programme qui dirige sa demande de soins à un autre service ambulatoire du PT AH selon ses besoins. L’équipe a aussi adopté une approche interdisciplinaire pour aider le patient à sortir de la crise. Cette approche reconnaît l’importance que chaque professionnel apporte son savoir dans une relation de compétence partagée. Dans le cadre de cette approche, l’équipe est composée d’un psychiatre, d’une psychologue et d’une travailleuse sociale. Quant aux tâches administratives, l’équipe est soutenue par une adjointe administrative.
Finalement, bien que ce soit une caractéristique commune aux services de l’IUSMM, il faut mentionner que l’équipe reconnaît l’importance de l’alliance thérapeutique comme le lien de confiance entre les cliniciens et le patient qui pourrait contribuer à son amélioration.
Partenaires
Le principal partenaire d’ERIC est le service de l’urgence de l’IUSMM, rattaché administrativement au programme d’évaluation et interventions brèves (PEIB). En effet, la majorité des références d’ERIC proviennent du service de l’urgence. Par ailleurs, ERIC considère également comme partenaire le centre de crise L’Entremise. Ce centre de crise offre des services d’évaluation, de référence et d’intervention à la population adulte de l’est de Montréal.
Durée du traitement
L’équipe ERIC offre des plans de traitement individualisés qui se déroulent sur deux mois. C’est le patient qui détermine le nombre des rencontres dont il aura besoin.
Instruments de mesure
L’équipe utilise les inventaires de Beek concernant la dépression et l’anxiété afin d’évaluer les symptômes du patient à son arrivée au service. L’inventaire de dépression BDI-II est un questionnaire à choix multiple de 21 questions qui vise à mesurer la dépression clinique en évaluant comment le patient s’est senti au cours des deux dernières semaines. Il évalue des symptômes comme la tristesse, la culpabilité, la fatigue et les modifications des habitudes de sommeil. Un résultat total entre 12 et 19 montre une dépression légère, entre 20 et 27, une dépression modérée et un résultat supérieur à 27, une dépression sévère. Pour sa part, l’Inventaire d’anxiété de Beek présente une liste de symptômes reliés à l’anxiété comme la sensation d’étouffement, la crainte que le pire ne survienne et la nervosité. Le patient doit indiquer à quel degré les symptômes l’ont affecté au cours de la dernière semaine. Le patient présente une anxiété légère à modérée si le résultat est entre 10 et 18, une anxiété modérée à sévère si le résultat est entre 19 à 29 et une anxiété sévère quand les résultats sont égaux ou supérieurs à 30.
De plus, ERIC utilise depuis 2008 les mesures de la méthode Partners for Change Outcomes Management System (PCOMS). Ce système utilise la rétroaction du patient pour évaluer son progrès, permettant à l’équipe de s’ajuster rapidement si nécessaire. La méthode PCOMS aide à reconnaître l’absence d’amélioration du patient en thérapie en s’appuyant sur deux mesures autoadministrées qui fournissent de l’information sur l’évolution du fonctionnement général du patient et de sa perception de la relation thérapeutique. Ces mesures impliquent le patient dans l’évaluation de ses progrès et dans les décisions cliniques en le situant au centre des interventions.
Échelle d’évaluation des résultats (EER)
L’échelle est remplie à chaque rencontre avec le patient. La comparaison des scores de l’échelle indique le changement du patient dans quatre sphères de sa vie qui correspondent aux principaux domaines travaillés en thérapie : individuel, interpersonnel, social et bien-être général .
Un résultat de moins de 25 sur 40 indique que le patient a besoin d’aide. Un gain de 5 points entre deux évaluations est considéré comme un changement significatif Échelle d’évaluation de la séance (EES) .
Cette échelle évalue la perception de l’usager de sa rencontre avec le thérapeute et la qualité de la relation thérapeutique. L’échelle évalue quatre dimensions : relation, buts, méthode et rencontre en généraL Un résultat élevé ne confirme toutefois pas nécessairement la présence d’une alliance thérapeutique solide, même les thérapeutes les plus efficaces suscitent parfois des commentaires négatifs de la part de leurs clients (Miller, 2012).
Premier contact
L’équipe a comme objectif que le premier contact avec le patient se fait en personne à l’endroit d’où la référence provient. L’équipe reçoit ses demandes principalement du service de l’urgence ainsi que de l’unité d’interventions brèves (UIB) et du module d’évaluation liaison8 (MEL). Tous ces endroits de provenance relèvent du PEIB. L’atteinte de cet objectif facilite la création de l’alliance thérapeutique.
Lors de ce premier contact, ERIC explique le cadre d’intervention, transmet les coordonnées de l’ équipe et, lorsque possible, identifie au moins un accompagnateur pour le patient. Lors de ce contact, ERIC et le patient organisent également le premier entretien d’évaluation qui devrait avoir lieu à l’intérieur des deux semaines suivant le premier contact.
Premier entretien
Le rendez-vous pour le premier entretien est confirmé la veille par l’adjointe administrative. Cette dernière en profite pour rappeler le cadre d’intervention, plus particulièrement la nécessité d’arriver avec un accompagnateur.
Le premier entretien se déroule selon le protocole suivant :
• En arrivant au service, le patient passe les questionnaires de Beek.
• Au début, l’équipe explique le rôle des professionnels et le cadre de l’entretien interdisciplinaire et prend en note les priorités du patient.
• Ensuite, l’BER est administrée au patient et à son accompagnateur.
• Après, l’équipe réalise une recension et une évaluation des stratégies déjà utilisées par le patient avec la collaboration de l’accompagnateur.
• Par la suite, l’équipe réalise des interventions sur le contexte en utilisant des techniques systémiques.
• Puis, l’équipe élabore le plan d’intervention interdisciplinaire avec le patient et son accompagnateur, suivi d’une discussion.
• Ensuite, l’équipe réalise l’administration de l’EES et la prise d’un nouveau rendez vous, lorsqu’indiquée.
• Finalement, l’équipe réalise les démarches administratives afin de permettre la circulation des informations à l’intérieur du réseau de soins.
|
Guide du mémoire de fin d’études avec la catégorie Description du service |
|
Étudiant en université, dans une école supérieur ou d’ingénieur, et que vous cherchez des ressources pédagogiques entièrement gratuites, il est jamais trop tard pour commencer à apprendre et consulter une liste des projets proposées cette année, vous trouverez ici des centaines de rapports pfe spécialement conçu pour vous aider à rédiger votre rapport de stage, vous prouvez les télécharger librement en divers formats (DOC, RAR, PDF).. Tout ce que vous devez faire est de télécharger le pfe et ouvrir le fichier PDF ou DOC. Ce rapport complet, pour aider les autres étudiants dans leurs propres travaux, est classé dans la catégorie Modèle logique du service où vous pouvez trouver aussi quelques autres mémoires de fin d’études similaires.
|
Table des matières
LISTE DES ABRÉVIATIONS ET SIGLES
INTRODUCTION
1. CONTEXTE DE LA SANTÉ MENT ALE
2. PRÉSENTATION DE L’ORGANISATION
3. MANDAT D’ÉVALUATION
4. DESCRIPTION DU SERVICE
4.1 Antécédents du service
4.2 Description du service
4.2.1 Besoins de la clientèle
4.2.2 Mandat du service
4.2.3 Typologie de la crise
4.2.4 Approches d’intervention
4.2.5 Partenaires
4.2.6 Durée du traitement
4.2. 7 Instruments de mesure
4.2.8 Premier contact
4.2.9 Premier entretient
4.3 Modèle logique du service
5. STRATÉGIES D’ÉVALUATION
5.1 Portée de l’évaluation
5.2 Stratégies d’évaluation
5.2.1 Données descriptives
5.2.2 Question 1. Dans quelle mesure le service ERIC travaille-t-il optimalement en liaison avec ses partenaires?
5.2.3 Question 2. Dans quelle mesure le service ERIC a-t-il réduit de façon satisfaisante l’utilisation des soins et services?
5.2.3.1 Construction des indicateurs
5.2.3.2 Taux d’utilisation du service de l’urgence et d’hospitalisation après suivi
5.2.3.3 Poucentage de patients qui n’ont plus utilisé les services de l’urgence ou n’ont plus été hospitalisés après suivi
5.2.3.4 Nombre de jours entre la fin de suivi et une nouvelle visite au service de l’urgence ou une nouvelle hospitalisation
5.2.3.5 Par trimestre, nombre de cas avec au moins une visite au service de l’urgence ou avec au moins un épisode d’hospitalisation après suivi
5.3 Limites de la démarche
6. RÉSULTATS
6.1 Données descriptives
6.2 Question 1. Dans quelle mesure le service ERIC travaille-t-il optimalement en liaison avec ses partenaires?
6.2.1 Processus d’évaluation et de transfert de patients à l’équipe ERIC
6.2.2 Agents facilitateurs (ainsi que difficultés) qui ont permis au service de l’urgence et à l’équipe ERIC de travailler ensemble
6.2.3 Mécanismes de rétroaction entre le service de l’urgence et l’équipe ERIC
6.2.4 Mesures concrètes que le service ERIC a prises afin de travailler en liaison avec les équipes du secteur.
6.3 Question 2. Dans quelle mesure le service ERIC a-t-il réduit de façon satisfaisante l’utilisation des soins et services?
6.3.1 Taux d’utilisation du service de l’urgence après suivi
6.3 .2 Poucentage de patients qui n’ont plus utilisé le service de l’urgence après suivi
6.3.3 Nombre de jours entre la fin de suivi et une nouvelle visite au service de l’urgence
6.3.4 Par trimestre, nombre de cas avec au moins une visite à l’urgence après suivi
6.3.5 Taux d’hospitalisation après suivi
6.3.6 Poucentage de patients qui n’ont plus été hospitalisés après suivi
6.3. 7 Nombre de jours entre la fin de suivi et une nouvelle hospitalisation
6.3.8 Par trimestre, nombre de cas avec au moins un épisode d’hospitalisation après suivi
7. DISCUSSION
7.1 Question 1. Dans quelle mesure le service ERIC travaille-t-il optimalement en liaison avec ses partenaires?
7.2 Question 2. Dans quelle mesure le service ERIC a-t-il réduit de façon satisfaisante l’utilisation des soins et services?
CONCLUSION
ANNEXES
![]() Télécharger le rapport complet
Télécharger le rapport complet