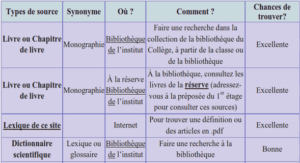
Télécharger le fichier pdf d’un mémoire de fin d’études
Les processus homéostatiques
Les processus homéostasiques régulent l’équilibre entre l’éveil et le sommeil : plus la période d’éveil se prolonge, plus le besoin de sommeil est important.
L’adénosine
L’adénosine est surtout connue pour son rôle métabolique au niveau cellulaire sous sa forme adénosine triphosphate (ATP), mais elle joue également un rôle hormonal au niveau cérébral.
Elle est produite par l’activité cérébrale au cours de l’éveil, puis est progressivement éliminée au cours du sommeil.
L’adénosine active le noyau ventrolatéral pré-optique (VLPO) situé au niveau de l’hypothalamus ; ce dernier inhibe à son tour les centres de stimulation de l’éveil. La pression de sommeil devient supérieure à la pression d’éveil.
Un éveil prolongé ou un stress provoque une accumulation de l’adénosine ; les jours suivants le temps de sommeil augmente ainsi que l’intensité des ondes du sommeil lent profond. Cela pourrait constituer un des mécanismes de rattrapage de la dette de sommeil [3].
Les centres de l’éveil
La formation réticulaire ascendante activatrice (FRAA) située au niveau du tronc cérébral est composée d’un ensemble de noyaux permettant d’initier ou maintenir l’éveil.
La formation réticulée et les noyaux de la base participent à cette formation avec le système cholinergique, mais également le glutamate et l’acide γ-aminobutyrique (GABA). Le locus coeruleus stimule la vigilance par le système noradrénergique.
Les noyaux du raphé dorsal maintiennent l’éveil par le système sérotoninergique mais participent également à l’endormissement via leurs efférences vers les noyaux suprachiasmatiques.
Le noyau tubéromamillaire de l’hypothalamus produit de l’histamine qui active tous les centres de l’éveil et communique aussi avec les centres de l’endormissement.
Ces différents noyaux ont donc des effets activateurs via leurs divers neurotransmetteurs comme la dopamine, la sérotonine, la noradrénaline ou l’acétylcholine et un effet inhibiteur des centres du sommeil.
L’hypothalamus et les hypocrétines
L’aire latérale de l’hypothalamus produit des neurotransmetteurs excitateurs permettant un maintien de l’éveil en stimulant les noyaux de la FRAA et possède également des efférences vers les centres du sommeil.
Ces neurotransmetteurs sont nommés hypocrétines ou orexines.
Le système circadien
Le système circadien permet la régulation du rythme circadien et sa synchronisation par rapport au nycthémère.
Chez l’homme, le rythme circadien est d’une durée moyenne de 24 heures et 10 minutes mais peut varier de 23H30 à 24H30 selon les individus.
En plaçant des individus dans un milieu constant et isolé de la lumière du jour, on peut mesurer ce rythme endogène et observer le décalage qui survient par rapport au nycthémère.
Michel Siffre a effectué cette expérience en 1962 en restant deux mois au fond d’un gouffre.
La même année un biologiste allemand, Jürgen Aschoff procéda à une expérience similaire en s’isolant avec d’autre sujets dans un bunker, après avoir étudié pendant des années les rythmes biologiques chez les souris et les oiseaux placés en milieu constant. Ce type d’expérience a été reproduit à diverses reprises.
On peut citer l’expérience « Deep Time » ayant eu lieu début 2021 dans la grotte de Lombrives en Ariège.
Ce décalage entre le rythme circadien endogène et le nycthémère est appelé « libre court » ou « free running ».
Il peut aussi être observé chez certains patients aveugles.
Afin de se synchroniser par rapport au nycthémère, le système circadien capte des signaux de l’environnement, ces signaux sont appelés « Zeitgeber » en allemand ou « donneurs de temps ».
Le principal signal est la lumière du jour.
La rétine et les cellules ganglionnaires à mélanopsine
Au niveau de la rétine, les cellules ganglionnaires à mélanopsine captent le signal lumineux pour le convertir en influx électrique à destination des NSC via l’axe rétino-hypothalamique.
La mélanopsine est un photopigment sensible à des spectres lumineux allant de 440 à 550 nm, correspondant à la lumière bleue du spectre visible.
Ainsi si ce circuit est fonctionnel, certaines personnes aveugles peuvent conserver un rythme circadien normal alors qu’elles ne perçoivent pas la lumière du jour.
Le système visuel avec ses photorécepteurs cornets et bâtonnets communiquerait également d’autres informations au système circadien par des voies qui restent à confirmer.
En orange en bas de l’image une cellule ganglionnaire à mélanopsine. INSERM,
Extraite en mai 2022, à l’adresse : https://www.inserm.fr/dossier/chronobiologie/
Les noyaux suprachiasmatiques
Les noyaux suprachiasmatiques (NSC) sont le siège principal de l’horloge interne, le rythme circadien y est maintenu et coordonné par des voies entrantes et sortantes, neuronales et hormonales.
Les 20 000 neurones composant ces deux noyaux ventrolatéral et dorsomédian situés au niveau de l’hypothalamus ont une activité électrique propre, rythmique et cyclique sur une période d’environ 24 heures grâce aux gènes de l’horloge.
L’ablation des NSC entraîne une perte du rythme circadien et une désynchronisation des horloges périphériques qui y sont associées.
En cas de séparation des deux noyaux, seul le noyau ventrolatéral garde un rythme, il semble donc que ce noyau impose son rythme au noyau dorsomédian [4]. Le rétablissement des NSC permet le retour de rythmes circadiens normaux.
Il est également possible de modifier le rythme circadien d’un individu en procédant à l’ablation de ses NSC puis en lui greffant les NSC d’un individu muté dont le rythme circadien est plus long ou plus court.
Les cycles de sommeil
Généralités
Le sommeil est composé de différents cycles avec plusieurs phases, alternant entre sommeil lent et sommeil paradoxal ; Cette nomenclature est héritée de la description de l’activité cérébrale décrite par les techniques d’électroencéphalographie (EEG).
Le sommeil débute par une phase de transition N1 entre l’éveil et le sommeil, à laquelle succède après quelques minutes le sommeil léger N2 (ou sommeil lent léger).
Le sommeil lent profond N3 dure ensuite plusieurs dizaines de minutes ; le tonus musculaire est alors diminué ainsi que le métabolisme cérébral.
Cette période assure un rôle essentiel dans la mémorisation et les apprentissages.
Le sommeil paradoxal succède au sommeil lent ; pendant cette phase, le tonus musculaire est absent sauf aux extrémités et au niveau oculaire.
Cette phase est aussi appelée REM ou R (Rapid Eye Movements ou mouvements oculaires rapides).
C’est cette période qui est la plus propice aux rêves.
Les rythmes du sommeil selon l’âge
Chez le fœtus
On peut observer une alternance entre des périodes actives et périodes de repos dès la 20ème semaine d’aménorrhée.
Le sommeil agité apparaît chez le fœtus vers 27 ou 28 semaines, puis le sommeil calme apparaît à partir de 30 semaines.
Après 34-35 semaines, le sommeil agité représente environ 60 % du temps de sommeil total contre 20 % de sommeil calme (et 20 % de sommeil « indéterminé »).
Les cycles durent alors environ 55 à 60 minutes, on retrouvera ce rythme en période néonatale.
Les rythmes sont alors déterminés par les taux sanguins maternels de glucose et de cortisol et non pas par les rythmes du sommeil de la mère.
Chez le nouveau-né
Le nouveau-né suit un rythme ultradien de 3 à 4 heures, décomposé en plusieurs cycles.
Chaque cycle dure entre 50 et 60 minutes et est composé de 5 stades.
Ce rythme est régulé par les stimulations venant de l’environnement notamment par la prise alimentaire, mais également les contacts avec sa mère, les siestes, …
Le système circadien serait en fait présent dès la période néonatale avec une période plutôt proche des 25 heures mais il ne s’exprimerait pas.
Le sommeil agité (stade II) 1
Le cycle commence par le stade de sommeil agité avec de faibles mouvements des doigts des mains voire des membres sur un fond d’atonie musculaire.
Le visage présente des mimiques et des bruits sont audibles, la respiration est plus rapide et irrégulière, on peut également observer des mouvements oculaires avec des yeux mi-clos. Cette phase dure environ 25 minutes mais peut varier entre 10 et 45 minutes.
Ce stade se rapproche du sommeil paradoxal de l’adulte pendant lequel surviennent les rêves, ainsi chez le nourrisson il ne faut pas confondre cet état apparent d’agitation motrice avec un état de stress.
Le sommeil calme (stade I)
Un stade de sommeil calme survient ensuite avec l’absence de mouvements et de mimiques mais le tonus est présent, la respiration est plus calme et lente, les yeux sont immobiles et fermés.
Le sommeil est rarement interrompu par de micro-éveils et dure environ 20 minutes.
Ce stade correspondrait au sommeil profond de l’adulte.
La veille calme (stade III)
Ensuite, le nourrisson est calme et attentif pendant la phase de veille calme. Il interagit avec ses parents, son entourage et son environnement.
Cette phase n’est observable initialement que durant quelques minutes mais se prolonge progressivement avec le développement du nourrisson.
La veille agitée (stade IV et V)
Finalement survient une phase pendant laquelle il pleure, est agité et grimace.
Il est alors peu attentif à son environnement. La durée de ce stade est variable mais reste toujours plus long que la veille calme.
1 – Les états de veille et sommeil du nourrisson sont classés par intensité croissante d’activité, ainsi le sommeil agité est nommé stade II alors qu’il précède chronologiquement le sommeil calme stade I.
Chez le nourrisson de 1 à 9 mois
Le rythme ultradien est progressivement remplacé par un rythme circadien.
Les périodes d’éveils se prolongent, notamment la veille calme, alors que la veille agitée se réduit.
Les périodes de sommeil sont progressivement plus longues, notamment les cycles nocturnes.
Le sommeil lent profond apparaît, il débute les cycles en précédant la phase de sommeil agité. A 2-3 mois, l’installation progressive de variations circadiennes de cortisol, de mélatonine, de température corporelle ainsi que d’hormone de croissance, permettent la disparition du rythme ultradien au profit d’un rythme circadien.
Cependant, ce rythme dure initialement 25 heures et n’est que peu synchronisé par l’environnement. Le rythme du nourrisson se décale de celui de ses parents jour après jour.
A 3-4 mois, le rythme circadien se cale sur 24 heures, sous l’influence de l’environnement : lumière du jour, organisation de la journée par les parents (lever, siestes, coucher et repas).
Les cycles se modifient. Dès 6 mois, le sommeil lent léger amorce la nuit, suivi du sommeil lent profond.
Le sommeil agité diminue et devient du sommeil paradoxal, plus stable.
Progressivement, la structure du sommeil se rapproche de celle retrouvée chez l’adulte. Ainsi, on retrouve une succession de phases composant un cycle du sommeil qui dure 50 à 60 minutes, avec des « micro-éveils » : interruptions de quelques minutes entre chaque cycle. Le sommeil dure entre 10 et 12 heures la nuit, avec une sieste le matin et une l’après-midi.
Chez l’enfant de 9 mois à 12 ans
La structure étant acquise, les principales variations sont observées sur la durée totale du sommeil, des cycles et des siestes.
La durée du sommeil diminue progressivement alors que la durée de chaque cycle du sommeil a tendance à s’allonger.
On peut déjà observer à ces âges des différences interindividuelles liées à la génétique mais aussi au contexte environnemental.
Vers 16 mois, la sieste du matin disparaît ne laissant plus que la sieste du début de l’après-midi, qui disparaît vers l’âge de 4 ans.
Chez l’adolescent
Pendant la puberté, la proportion de sommeil profond diminue progressivement.
La durée du sommeil diminue également avec un besoin évalué à 9 heures par nuit en moyenne, mais les durées peuvent varier de 6 à 11 heures par nuit chez les « petits dormeurs » et les « grands dormeurs ».
De plus, le temps total de sommeil varie significativement entre la semaine avec une moyenne de 7h15 contre 9h10 le week-end.
Chez l’adolescent, le pic de mélatonine est plus tardif et prolongé.
Il présente donc physiologiquement un chronotype vespéral ou « couche-tard » auquel s’ajoute souvent un retard de phase.
Il faut cependant souligner que les impératifs sociaux comme le début des cours réduisent la possibilité de se lever tard et de conserver une durée de sommeil adaptée [10].
Ainsi certains auteurs estiment que le temps total de sommeil le week-end (ou pendant les vacances) s’approcherait plus de la durée de sommeil « physiologique » des adolescents alors que le temps total de sommeil en semaine serait réduit.
Chez l’adulte
La durée d’un cycle du sommeil chez l’adulte varie le plus souvent entre 60 et 120 minutes pour une durée moyenne de 90 minutes.
Une nuit comporte entre 4 à 5 cycles successifs interrompus par de brèves périodes d’éveil qui ne sont en général pas mémorisées.
En début de nuit, les cycles présentent une prédominance de sommeil lent (avec des phases de sommeil paradoxal plus courtes), en fin de nuit ce ratio s’inverse, chaque cycle comprenant peu de sommeil lent et plus de sommeil paradoxal.
Chez le sujet âgé
Le temps de sommeil total diminue, l’endormissement est plus long.
Les éveils nocturnes sont plus longs et plus fréquents.
Le sommeil lent profond persiste mais la quantité d’ondes lentes à l’EEG diminue, le sommeil paradoxal diminue également.
Les caractéristiques du sommeil
Le chronotype
Le chronotype définit les différences de phases chez les individus, c’est-à-dire le moment où un individu sera en éveil ou en sommeil.
Il peut être évalué grâce à l’échelle de vespéralité et de matinalité de Horne et Horsberg également appelée Morningness-Eveningness Questionnaire.
Le chronotype matinal définit les individus dont l’éveil est matinal mais dont le coucher survient plus tôt.
Le chronotype vespéral définit les individus dont l’éveil est plus tardif mais dont le coucher est également tardif.
Le chronotype intermédiaire définit les individus dont l’éveil et le coucher est proche de la moyenne de la population.
En langage courant, on parle de « couche-tôt » ou « couche-tard ».
Une nomenclature définissant plutôt 6 chronotypes a été proposée récemment mais n’est pas consensuelle.
Il existe en fait un continuum de chronotypes, propres à chaque individu avec leur propre période d’éveil et de sommeil, leur propre phase d’activité maximale, leurs propres variations de mélatonine ou de cortisol, de température corporelle, …
Le chronotype serait en grande partie lié au génome, notamment aux gènes de l’horloge mais varie également selon le sexe, l’âge et l’environnement [11].
Le somnotype
Le somnotype définit la propension au sommeil d’un individu, diurne et nocturne.
On distingue ainsi les individus « long dormeurs » et « court dormeurs ».
Le trototype
Le trototype est la résilience d’un individu face aux troubles du sommeil. Il rend compte des répercussions d’un trouble du sommeil (en qualité ou quantité) sur l’état de veille d’un individu.
Quelques techniques d’analyse du sommeil
L’agenda du sommeil
L’agenda du sommeil est un examen clinique couramment utilisé pour évaluer les troubles du rythme circadien [12]. C’est un examen de référence en médecine du sommeil mais également en médecine du travail et en médecine générale, il est parfois rattaché à d’autres examens.
Cet examen permet de recueillir sur un tableau complété pendant 3 semaines :
– Les heures de coucher et de lever, horaires de sommeil diurne (siestes),
– L’heure à laquelle le patient se serait endormi et réveillé,
– Les horaires et durées d’éventuels réveils nocturnes,
– La qualité estimée du sommeil et celle du réveil,
– La prise éventuelle d’hypnotiques,
– La fatigue ressentie et la somnolence diurne.
Cet examen est subjectif mais recommandé en cas d’insomnie chronique, d’insuffisance chronique de sommeil ou encore pour évaluer les troubles du rythme circadien, notamment les avances ou retard de phase.
Si le patient évalue difficilement son sommeil, par exemple dans le cas d’un patient ayant des troubles de la mémoire, il est préférable de réaliser des mesures objectives comme une actimétrie.
L’annexe 1 montre un exemple d’agenda du sommeil (modèle HAS).
L’actimétrie
L’actimétrie est un examen paraclinique ambulatoire permettant d’évaluer objectivement le rythme activité/repos d’un individu.
La mesure des mouvements est effectuée de façon non invasive par un actimètre (via un accéléromètre) et permet de définir les périodes d’activité et de repos sur un graphique nommé actogramme, cet examen dure au moins 7 jours.
Un agenda du sommeil est également complété afin d’affiner l’analyse.
Cet examen est recommandé en cas d’insomnie chronique ou d’insuffisance chronique de sommeil et est utile pour évaluer les troubles du rythme circadien, notamment les avances ou retard de phase.
L’actimétrie est également utilisée en recherche afin d’évaluer le temps total de sommeil de façon objective sur la population étudiée ou un échantillon de celle-ci.
Polysomnographie nocturne
La polysomnographie (PSG) est un examen paraclinique composite regroupant :
– Une électroencéphalographie (EEG),
– Une électrooculographie (EOG),
– Une électromyographie (EMG) des muscles mentonniers et jambiers,
– Un électrocardiogramme (ECG) avec la dérivation DII,
– Un capteur nasobuccal de pression et de température,
– Une oxymétrie de pouls,
– Et une pléthysmographie d’inductance thoracique et abdominale.
Selon l’indication, d’autres mesures peuvent être réalisées avec une caméra pour évaluer les mouvements et le comportement, des microphones pour l’analyse des ronflements, des accéléromètres pour l’analyse des mouvements ou encore des capteurs de pression œsophagienne pour évaluer la pression intrathoracique.
Cet examen est plutôt réalisé en milieu hospitalier bien que des mesures ambulatoires puissent être réalisées.
La PSG mesure de nombreux paramètres :
– Les heures de coucher, d’endormissement, de réveil et de lever,
– La latence d’endormissement (temps entre l’extinction des lumières et la survenue du sommeil) et la latence du stade R (temps entre le début du sommeil et le premier stade R),
– Le temps total de sommeil, le temps d’éveil après endormissement, le nombre et la durée des micro-éveils,
– Les stades du sommeil (voir « Hypnogramme » ci-dessous)
– Les mouvements périodiques des jambes pendant le sommeil,
– Les mouvements oculaires (caractéristiques du stade R),
– Les activités musculaires tonique et phasique excessives (survenant pendant le stade R),
– La fréquence cardiaque, le flux aérien nasobuccal, la saturation sanguine en oxygène et les mouvements respiratoires (voir « Polygraphie ventilatoire nocturne » ci-dessous).
La PSG est la référence pour le diagnostic de nombreux troubles du sommeil :
– Les syndromes d’apnées hypopnées obstructives du sommeil (SAHOS) ou centrales du sommeil (SAHCS) associé à un autre trouble du sommeil,
– Le syndrome d’hypoventilation pendant le sommeil,
– Le syndrome obésité-hypoventilation,
– L’hypersomnie d’origine centrale,
– Les parasomnies du sommeil lent,
– Les troubles du comportement en sommeil paradoxal,
– Le syndrome des jambes sans repos,
– Le bruxisme, etc. …
Polygraphie ventilatoire nocturne
La polygraphie ventilatoire nocturne (PG) est l’examen paraclinique de référence pour évaluer les troubles respiratoires nocturnes notamment le syndrome d’apnées hypopnées obstructives du sommeil (SAHOS) ou le syndrome d’apnées hypopnées centrales du sommeil (SAHCS) sans autre trouble du sommeil suspecté.
La fréquence cardiaque, le flux aérien nasobuccal, la saturation sanguine en oxygène et les mouvements respiratoires sont recueillis par un ECG, un capteur nasobuccal de pression et de température, un oxymètre de pouls et un pléthysmographe d’inductance thoracique et abdominale.
Ainsi cet examen faisant partie de la PSG peut être réalisé isolément, notamment en ambulatoire.
Les paramètres suivants sont déduits de l’analyse d’une PG :
– La survenue d’apnées et hypopnées ainsi que leurs caractéristiques,
– La fréquence cardiaque nocturne et d’éventuels troubles du rythme cardiaque,
– La saturation en oxygène moyenne, les désaturations nocturnes,
– Le type de respiration nocturne (respiration de Cheyne-Stokes, …)
Hypnogramme
L’hypnogramme n’est pas un examen en tant que tel, il s’agit de l’analyse des données mesurées par l’EEG, l’EOG et l’EMG.
Il permet de visualiser graphiquement les différents stades, les différents cycles d’une nuit de sommeil, la proportion de chacun et leur enchaînement.
Voir exemple figure 5 (page 11).
Test itératif de latence d’endormissement
Le test itératif de latence d’endormissement est un examen paraclinique combiné à une PSG qui permet d’évaluer sur un hypnogramme le temps entre l’extinction des lumières et le premier épisode de sommeil, la latence d’endormissement.
Une PSG est réalisée la nuit précédente, puis le patient est plongé dans le noir en journée à plusieurs reprises avec pour consigne d’essayer de s’endormir.
La mesure permet d’évaluer la propension à s’endormir, la somnolence diurne.
Cet examen est recommandé pour diagnostiquer une narcolepsie, une hypersomnie idiopathique ou d’autres troubles de type hypersomnolence.
Test de maintien d’éveil
Le test de maintien d’éveil est un examen paraclinique qui permet d’évaluer sur un hypnogramme la capacité d’un patient à rester éveiller en mesurant la latence d’endormissement.
Il est réalisé en journée environ 2 heures après l’heure de réveil habituelle du patient ; il est demandé au patient de rester éveillé lors de 4 tests espacés de 2 heures, dans des conditions favorables au sommeil.
Cet examen est recommandé pour évaluer une hypersomnolence.
Dosages biologiques
Le dosage en hypocrétine (ou orexine) sur ponction de liquide céphalorachidien est l’examen de référence pour confirmer une suspicion de narcolepsie de type 1.
Le dosage de la mélatonine urinaire ou plasmatique n’a pas d’intérêt démontré en pratique clinique ; il est utilisé en recherche pour explorer l’horloge biologique.
Questionnaires
De nombreux questionnaires existent pour évaluer différentes problématiques autour du sommeil ; ils ne seront pas détaillés ici :
– Les insomnies,
– Les hypersomnies,
– La somnolence et/ou la fatigue,
– Les troubles respiratoires pendant le sommeil (SAHOS),
– La matinalité et la vespéralité (voir « Chronotype » page 32), etc …
Le sommeil au sein de l’organisme
L’horloge circadienne qui régule le sommeil participe également au fonctionnement de nombreux organes et tissus.
Ainsi de nombreuses fonctions sont altérées ou perturbées en cas de troubles du sommeil ou troubles du rythme circadien.
Réciproquement de nombreuses pathologies peuvent avoir un impact négatif sur le sommeil.
Les études scientifiques se sont multipliées ces dernières années et consolident l’idée que le sommeil joue un rôle majeur dans la santé globale des adolescents [13].
Le développement
Le développement cérébral
Lors de la période fœtale et néonatale, le rythme circadien et la structure générale du sommeil s’installent avec la maturation des structures cérébrales et avec l’apparition de rythmes hormonaux.
Par ailleurs, les caractéristiques des ondes cérébrales évoluent pendant la croissance, notamment les ondes lentes caractéristiques du sommeil lent profond qui sont d’abord observables au niveau des régions postérieures, puis centrales pour enfin se généraliser.
Une étude française publiée en 2017 semble retrouver un lien entre le sommeil et le volume de matière grise au niveau cortical, mesuré par IRM dans un échantillon d’adolescents de 14 ans [14].
Un temps de sommeil en semaine diminué et un coucher plus tardif ont été associés à un volume de matière grise réduit dans plusieurs régions corticales.
Cette diminution de volume de matière grise semblait également associée à une diminution des performances scolaires. Une partie de ce lien – mais pas l’intégralité – se ferait par le biais de la diminution du sommeil.
La croissance staturale
En 2017, une analyse de la cohorte EDEN par une équipe de l’INSERM a associé la croissance staturale et le sommeil [15].
Ils ont retrouvé un lien entre une durée de sommeil plus courte entre 2 et 5 ans et une croissance staturale plus faible à l’âge de 5 ans.
Ce lien pourrait être médié par la sécrétion d’hormone de croissance, à prédominance nocturne.
L’obésité
De nombreuses études retrouvent un IMC plus élevé parmi les sujets ayant les paramètres de sommeil les plus péjoratifs.
Certaines études sont contradictoires : une trouve un lien entre un sommeil plus court et le surpoids seulement chez les filles ; une autre ne retrouve ce lien que chez les garçons ; une troisième retrouve un lien entre un sommeil variable le week-end et un IMC plus élevé.
Cependant en 2012, Arora et al ont recherché les déterminants de l’obésité parmi les habitudes de vies d’adolescents du Royaume-Uni [16]. Ils ont retrouvé une relation inverse entre la durée de sommeil en semaine et l’IMC.
Cette relation persistait après ajustement sur l’âge, le sexe et d’autres habitudes de vie comme le grignotage, la pratique d’activité physique, l’usage d’appareils électroniques, etc.
Une étude publiée en 2016 menée chez des adolescents siciliens par Ferranti et al. retrouve également un lien inverse entre la durée de sommeil et l’IMC mais également avec le pourcentage de masse grasse et la circonférence de taille [17]. Les adolescents ayant un chronotype particulier (couche tôt-lève tard dans l’étude) avaient un IMC plus faible tout comme le pourcentage de masse grasse et la circonférence de taille.
Par ailleurs, une étude réalisée aux États-Unis en 2013 par Sallinen et al. chez des adolescents inscrits dans un programme de prise en charge multidisciplinaire de perte de poids, associe un meilleur sommeil hebdomadaire initial à une meilleure perte de poids après 3 mois de prise en charge [18].
Ainsi un meilleur sommeil pourrait protéger de l’obésité, et faciliter la perte de poids. Le lien pourrait être médié par des perturbations métaboliques nocturnes des taux d’insuline, de ghréline et de leptine.
Il faut également tenir compte de possibles facteurs de confusion. En effet, la pratique d’activité physique est à la fois protectrice vis-à-vis de l’obésité et vis-à-vis du sommeil.
L’usage des écrans le soir est associé à l’obésité (par consommation accrue de produits caloriques) et au sommeil [16,19,20].
|
Table des matières
1 Introduction
1.1 Préambule
1.2 Notions générales de chronobiologie
1.2.1 La chronobiologie
1.2.2 Le rythme circadien
1.2.3 Les processus homéostatiques
1.2.4 Le système circadien
1.3 Définition du sommeil
1.4 Les cycles de sommeil
1.4.1 Les rythmes du sommeil selon l’âge
1.4.2 Les caractéristiques du sommeil
1.4.3 Quelques techniques d’analyse du sommeil
1.5 Le sommeil au sein de l’organisme
1.5.1 Le développement
1.5.2 Autres résultats
1.5.3 Le fonctionnement cognitif et les apprentissages
1.5.4 Les compétences psychosociales
1.5.5 Le cas particulier des conduites à risque
1.6 Le sommeil et l’usage des écrans à l’adolescence
1.7 Le sommeil et l’usage de substances à l’adolescence
1.7.1 Cas particulier de l’alcool
1.7.2 Cas particulier du tabac
1.7.3 Cas particulier du cannabis
2 Objectif de l’étude
2.1 Critère de jugement principal
2.2 Critères de jugement secondaires
3 Méthode
3.1 Schéma de l’étude
3.2 Population étudiée
3.3 Chronologie
3.4 Technique de recueil
3.5 L’invitation
3.6 La protection des données personnelles
3.7 L’éthique
3.8 Questionnaires
3.9 Analyses
4 Résultats
4.1 Caractéristiques de la population étudiée
4.1.1 L’information préalable sur l’hygiène du sommeil
4.1.2 Les appareils électroniques dans la chambre
4.2 Critère de jugement principal
4.3 Critères de jugement secondaires
4.3.1 Coefficient de corrélation linéaire par sous-groupes
4.3.2 Résultats au score d’hygiène du sommeil par sous-groupes
4.3.1 Autres résultats
5 Discussion
5.1 Rappel des principaux résultats et interprétation
5.1.1 Critère de jugement principal
5.1.2 Critères de jugement secondaires
5.1.3 Autres résultats
5.2 Choix de la méthode
5.2.1 Le schéma de l’étude
5.2.2 La population étudiée
5.2.3 Les outils de mesure
5.3 Limites et biais de l’étude
5.3.1 Biais de sélection
5.3.2 Biais de classement
5.3.3 L’étude de la corrélation entre les réponses
5.3.4 Pistes d’améliorations de la méthode
6 Perspectives et conclusion
7 Bibliographie
Télécharger le rapport complet