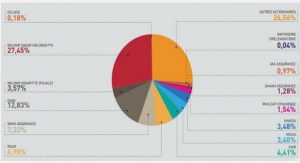
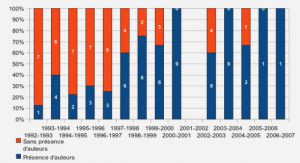
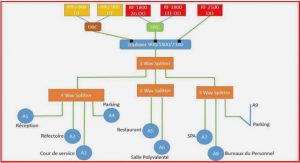
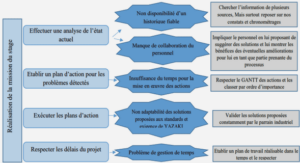
Définition de l’acte médical
Il s’agit d’un examen clinique qui a pour but de rassembler toutes les informations nécessaires pour apprécier l’état de santé du patient. Plus connu sous le nom de « relation patient-médecin » ou « colloque singulier » dans la littérature spécialisée. Le site de la Classification Commune des Actes Médicaux dresse une liste des actes médicaux. Cette classification est purement technique et destinée aux professionnels de santé. Le décret n°62-106 du 18 Janvier 1962 décrit les compétences des professionnels de santé et les actes médicaux qu’ils peuvent légalement pratiquer en fonction de leur statut. Le décret n°60-646 du 4 Juillet 1960 concerne les actes d’électrothérapie (c’est à dire les actes de diagnostics et de traitement par les isotopes radioactifs), ce décret distingue les actes pratiqués par les médecins et les actes pouvant être pratiqués par des auxiliaires médicaux sous la surveillance du médecin. L’imagerie médicale d’IRM fonctionnelle (dont le but est de mesurer l’activité des différentes zones du cerveau) n’est développée que dans les années 1990, ce type d’acte n’est donc pas mentionné dans le décret originel. La téléconsultation est reconnue comme un acte médical depuis le décret du 19 Octobre 2011.
Définition de la notion
Le terme « secret » vient du latin secretum : « pensée ou fait qui ne doit pas être révélé, désigne un ensemble de connaissances réservées à quelques-uns». Source et qualification- Le secret médical a pour source le serment d’Hippocrate, cinq siècles avant notre ère, les médecins avaient déjà l’obligation de taire les informations récoltés dans le cadre de leur activité. Alors même qu’à cette époque les connaissances médicales étaient plus magiques que scientifiques. Pourtant, un paragraphe entier est dédié au secret médical dans le serment d’Hippocrate. Le secret médical n’est pas une obligation professionnelle mais un droit du patient 28. Ce secret peut être mis à mal et doit être protégé afin d’assurer de bonnes relations entre les patients et les professionnels de santé. En effet sans le secret médical de nombreuses personnes refuseraient de se dévoiler au corps médical et l’ensemble du système de santé serait menacé. Afin de prendre en charge le plus parfaitement les patients et potentiels patients, le monde médical a besoin du maximum d’informations : le dossier médical personnel doit être exhaustif, à jour, si possible informatisé et accessible à l’ensemble de l’équipe de soin. Ce sont deux conceptions de l’information médicale. D’un côté sceller l’information médicale et restreindre l’accès, et de l’autre côté ouvrir le dossier médical à l’équipe de soin dans l’intérêt exclusif du patient afin de faciliter la prise en charge. Evolution- Ainsi, il y a encore une ou deux décennies, le médecin de famille était le référent médical. Celui-ci connaissait l’ensemble de ses patients souvent depuis la plus petite enfance. Le médecin connaissait l’histoire de vie du patient, son métier, son alimentation, ses addictions et les antécédents médicaux. Le dossier médical était alors inutile, puisque de façon imagée le dossier médical vivait dans la blouse du médecin de famille. De plus, le recours aux analyses biologiques et radiographiques était assez rares, il n’y avait donc très peu de traces d’activité médicale spécialisée à conserver (un tiroir d’imagerie et de compte-rendus suffisait pour contenir l’intégralité des actes d’une carrière). Nous sommes aujourd’hui très loin de cette image : les machines d’imagerie par résonance magnétique produisent des centaines d’images par utilisation, il est donc impossible de conserver ces images matériellement. En plus du prix prohibitif que cela engendrerait la question de l’utilité d’archiver matériellement ces milliers d’images se pose. De plus, l’ultra-spécialisation induit le recours a plusieurs confrères, souvent très éloignés géographiquement dans un temps réduit, la diffusion électronique des informations médicales est donc incontournable.
Naissance et évolution du dossier médical
C’est au XIX ème siècle, que le dossier médical avec la finalité que l’on connaît apparaît. En effet, les hôpitaux se modernisent et se dotent de moyens afin d’améliorer la prise en charge. Les médecins sont de vrais professionnels et les traitements ont une véritable visée thérapeutique. Le dossier « inclut des données médicales, sociales et administratives ». Ce dossier administratif a longtemps été hors de portée du malade, pour assurer le respect du secret médical vis à vis d’autrui, mais à un point extrême que parfois tout un service pouvait connaître l’état de santé d’un malade que lui-même ignorait. En ville le principe de l’oralité persiste avec cependant l’apparition progressive de fiches médicales plus ou moins bien remplies selon le bon vouloir des praticiens Certains hôpitaux, comme la Mayo Clinic aux États-Unis, ont accordé une grande importance au dossier du patient pour la recherche médicale. Dès 1931 aux USA, un « medical record », enregistrement de qualité des données médicales dans les hôpitaux était considéré comme une exigence éthique». Lors des procès de Nuremberg (1946), jugeant les crimes de guerre et d’expérimentation sur l’humain, les politiques de chaque pays ont pris conscience de « la fulgurante avancée de la recherche médicale et des progrès thérapeutiques » et des enjeux concernant la protection des Hommes. L’enjeu éthique est au cœur de leurs préoccupations. Les législateurs veulent à tout prix intégrer l’information et le consentement dans l’activité médicale. En effet, les médecins nazis pratiquaient sous la justification d’expériences scientifiques et tortures et des actes de barbaries. Le régime nazi était obnubilé par l’idéal de pureté du corps et de la santé. Leur politique d’anéantissement eugéniste ira même jusqu’à « supprimer les vies qui ne valent pas d’être vécues » et en particulier celle des malades mentaux incurables et cela de manière systématique et organisée. A la suite de ce procès le « Code de Nuremberg » est édité. Il s’agit d’un code éthique sur les règles que les médecins doivent respecter lorsqu’ils pratiquent des expériences sur l’humain.
La fiche d’observation chez le praticien en ville
Fiche d’observation- A l’origine, les professionnels de santé devaient établir une fiche d’observation personnelle pour chaque patient reçu en consultation. Cette fiche était personnelle, plus ou moins longue et n’avait pas à être diffusée, ni au patient ni aux confrères. Cette fiche sert uniquement de « pense-bête » pour le professionnel : examens effectués, antécédents familiaux… Cependant, il n’existait aucune obligation de contenu et la tenue de ces fiches n’était pas contrôlées. Ainsi, certains professionnels reportaient la tension du patient et le motif de la venue à chaque consultation alors que d’autres laissaient les fiches figées pendant des années. Déontologie- L’article 45 du code de déontologie des médecins (abrogé le 8 août 2004) imposait qu’« indépendamment du dossier de suivi médical prévu par la loi, le médecin doit tenir pour chaque patient une fiche d’observation qui lui est personnelle ; cette fiche est confidentielle et comporte les éléments actualisés, nécessaires aux décisions diagnostiques et thérapeutiques. Dans tous les cas, ces documents sont conservés sous la responsabilité du médecin.Tout médecin doit, à la demande du patient ou avec son consentement, transmettre aux médecins qui participent à sa prise en charge ou à ceux qu’il entend consulter, les informations et documents utiles à la continuité des soins. » Loi Kouchner- La loi de 2002 apporte un cadre plus sécurisant pour les patients et les professionnels, ainsi la fin du paternaliste médical est annoncée. Le patient est plus autonome et cela passe par son information. Il doit avoir accès aux informations concernant sa santé. Les fiches personnelles n’étant pas adaptées à la communication ni hétérogènes en fonction des professionnels, la loi impose la tenue d’un dossier médical personnel unique et accessible aux patients. Le professionnel est désormais obligé de tenir à jour les fichiers. La possible communication au patient limite l’inscription de commentaires inadaptés. L’instauration du dossier médical est la première étape vers une prise en charge rapide par plusieurs acteurs. Ainsi, toutes les informations médicales sont concentrées dans un seul document, facilement accessible, tenu à jour et classé. En cas de prise en charge par un autre professionnel de santé (que ce soit une consultation de professionnel ou un nouveau médecin traitant), ces professionnels sont informés facilement de l’état de santé actuel du patient, de ses antécédents, de ses traitements… Le gain de temps est très important et avantageux financièrement car cela limite les examens sur-numéraires et les prescriptions contradictoires.
|
Table des matières
Introduction
Avant-propos historiques
Les conditions de licéité de l’acte médical et la notion de consentement
Le droit au secret
Cadre de l’étude
Partie I : Le dossier classique
Chapitre I : Un dossier classique : les contours du dossier
Section I : Les origines et évolutions du dossier médical
Section II : Le dossier médical en ville et en psychiatrie
Chapitre II : Le dossier classique : un droit d’accès restreint
Section I : Les informations légales concernant le dossier papier
Section II : L’accès en psychiatrie
Conclusion de la partie I
Partie II : Les outils modernes
Chapitre I : Le DMP : un dossier d’abord personnel puis partagé
Section I : Le DMP: un long parcours
Section II : Le DMP, les majeurs protégés et les soins psychiatriques : un accès en principe plus favorable
Chapitre II : Les données de santé : l’or noir du XXIème siècle
Section I : Collecte et utilisation de données médicales
Section II : Des données précieuses : source impérieuse d’une médecine personnalisée
Conclusion de la partie II
Conclusion générale
![]() Télécharger le rapport complet
Télécharger le rapport complet