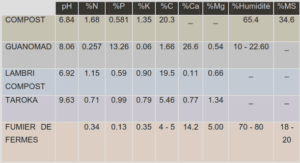
Télécharger le fichier pdf d’un mémoire de fin d’études
La théorie dégénérative (ou involutive) [37]
Selon Morgan et Schatz, le TM se développe sur une macula pathologique, présentant des modifications décrites sous le terme d’amincissement maculaire dégénératif («involutional macular thinning»). Ce dernier se caractérise par une macula d’architecture remaniée, amincie et atrophique.
Ils proposent une théorie physiopathogénique en quatre stades :
– 1er stade : altérations de la circulation choroïdienne liées à l’âge ou à une atteinte vasculaire systémique ; ces altérations sont responsables d’une ischémie relative de l’épithélium pigmentaire et de la rétine neurosensorielle maculaire ;
– 2ème stade : dégénérescence maculaire kystique due à l’ischémie et au dysfonctionnement de l’épithélium pigmentaire ;
– 3ème stade : il y a une perte de l’architecture normale de la macula avec atrophie de la rétine neurosensorielle maculaire et de l’épithélium pigmentaire. Elle se traduit angiographiquement par un effet fenêtre. Ces trois stades correspondent à «l’involutional macular thinning », lésions prédisposant à la formation du TM ;
– 4ème stade : intervention de tractions vitréennes au niveau d’adhérences vitréo maculaires normales ou pathologiques ; elles aboutissent, sur une macula présentant un amincissement dégénératif, à la constitution d’un TM.
La théorie de la traction tangentielle de Gass [20]
GASS classe le TM au sein des « maculopathies par traction vitréenne », mais dans son hypothèse de la formation des TM, les forces de traction ne sont pas antéropostérieures dans le cadre d’un décollement postérieur du vitré (DPV) mais tangentielles à la surface maculaire. Elles sont la conséquence de modifications vitréennes localisées en avant de l’aire maculaire avant la survenue d’un DPV.
Les signes fonctionnels
Ils sont dominés par le syndrome maculaire constitué :
Ŕ d’une baisse de l’acuité visuelle (BAV) de loin et de près sévère ; l’acuité visuelle de loin (AVL) est comprise en général entre 1/20e et 1/10e, avec une acuité visuelle (AV) moyenne de 1/10e. La BAV est très variable en fonction du stade du TM ;
Ŕ de microscotomes, secondaires à la perte de la continuité du tissu neurosensoriel de la région maculaire et à l’écartement des berges fovéolaires. Il est plus ou moins large selon la taille du TM lui-même ;
Ŕ d’un scotome central qui dépend de la localisation et de la taille du trou ;
Ŕ de métamorphopsies, et/ou micropsies, qui sont difficiles à quantifier de manière objective. Elles traduisent la distorsion mécanique de la région fovéolaire. Elles peuvent être appréciées par le test de la grille d’AMSLER [17]. Leur présence ainsi que leur retentissement sur les activités du patients doivent être évalués afin de moduler l’indication à intervenir dans les cas où l’AV est supérieure à 5/10e.
Les signes physiques
L’aspect biomicroscopique est assez typique. Le TM se présente sous la forme d’une déhiscence unique, ronde, d’un diamètre habituel de 500 µm (200 à 800µm), centrale ou légèrement excentrée.
Les bords du trou sont nets, épaissis par une dégénérescence micro kystique ; le trou est habituellement entouré d’un petit halo de soulèvement rétinien mesurant environ 1 diamètre papillaire.
Le fond du trou est de coloration rouge orangé, et le contraste avec la rétine avoisinante est renforcé par la coloration grisâtre du halo de décollement.
On observe souvent au fond du trou de petits points blancs surélevés qui correspondraient à une prolifération de l’épithélium pigmentaire mis à nu [23].
Le diagnostic de TM constitué, parfois difficile lors d’un trou central de petite taille, peut être confirmé par le test de la ligne de WATZKE : la projection à travers la lentille d’examen du fond d’œil d’une fente la plus fine possible (lumière du biomicroscope) sur la macula permet d’affirmer la présence d’un TM si elle est perçue interrompue par le patient.
Les signes paracliniques
L’échographie oculaire mode B [47]
Elle a surtout pour intérêt de confirmer la présence ou l’absence de DPV.
Cependant, si les milieux sont clairs, l’OCT reste l’examen de référence pour l’étude morphologique fine de la région maculaire.
L’ophtalmoscope laser à balayage ou «scanning laser ophtalmoscope» (SLO)
Le test de la ligne de WATZKE, de fiabilité contestée, pourrait reprendre toute sa valeur, étant pratiqué au SLO. La mise en évidence au SLO d’un scotome central ou para-central permet d’affirmer avec certitude la présence du trou maculaire [5].
L’angiographie en fluorescence (AGF) [5]
Elle a moins d’intérêt depuis l’avènement de l’OCT. L’existence d’une hyper-fluorescence centrale qui augmente progressivement d’intensité puis diminue aux temps tardifs, témoignent d’un effet fenêtre. Il est peut-être lié à la disparition du pigment xanthophylle et à l’atrophie de l’épithélium pigmentaire au fond du trou maculaire. Le halo de décollement rétinien, lorsqu’il est récent, demeure hypo-fluorescent.
Le cliché en lumière bleu peut mettre en évidence une membrane épi-rétinienne (MER) associée, et les clichés en injections montrent un effet fenêtre au niveau du trou.
La tomographie en cohérence optique (OCT) [22]
C’est l’examen de choix. Elle est devenue la méthode la plus fiable pour diagnostiquer et imager un TM ; en préciser le stade, en mesurer les diamètres et le différencier des trous lamellaires ou des pseudo-trous au sein d’une membrane épirétinienne. Elle permet également de documenter avec précision le résultat post opératoire. Enfin elle apporte des renseignements précieux sur la jonction vitréomaculaire de l’œil adelphe.
Les classifications des TM
La classification de GASS [19]
GASS a fait une classification biomicroscopique des TM en 4 stades :
– Stade I : menace de TM ;
-stade IA : il existe une perte de la dépression fovéolaire physiologique sans décollement vitréofovéolaire et la tache jaune centrale profonde correspondant à un décollement fovéolaire.
– Stade II : TM débutant
Il existe une déhiscence rétinienne de pleine épaisseur mesurant moins de 400 µm de diamètre en coup d’ongle ou en fer à cheval au bord interne de l’anneau jaune. Cette ouverture marginale délimite un pseudo opercule qui reste partiellement attaché au bord du trou ou déhiscence ronde centrale entourée d’un bord surélevé sans décollement du cortex vitréen.
La classification de GAUDRIC [22]
La classification tomographique en 4 stades proposée par GAUDRIC est assez facile à utiliser en pratique quotidienne, notamment pour analyser les TM.
Stade I : Menace de TM
Stade IA : l’OCT montre un décollement partiel, périfovéolaire de la hyaloïde postérieure. La hyaloïde reste attachée au centre de la fovéola et au pourtour de la macula. Sur une coupe OCT l’image est celle d’une double convexité. La fovéola est occupée par une cavité soulevant le plancher de la fovéola qui constitue le toit de ce kyste. La couche externe de la rétine fovéolaire est intacte. Le clivage entre rétine interne et rétine externe s’étend plus ou moins latéralement.
Stade IB: l’OCT montre un décollement périfovéolaire de la hyaloïde postérieure qui conserve son attache centrale. En OCT, la cavité kystique est large, elle occupe toute l’épaisseur fovéolaire et s’accompagne d’une déhiscence centrale des photorécepteurs bien que le toit du kyste ne soit pas ouvert. La largeur de cette déhiscence est variable.
Stade II : TM débutant
L’OCT montre que le décollement hyaloïdien périfovéolaire est plus accentué. Sur les coupes passant par l’ouverture du toit du kyste, la hyaloïde adhère au bord de l’opercule, partiellement soulevée en avant du plan maculaire. L’ouverture est de taille variable.
Stade III : TM de pleine épaisseur sans DPV complet
En OCT la hyaloïde postérieure est détachée de toute la surface du pôle postérieur. Elle contient une condensation préfovéolaire plus ou moins large. Les bords du trou sont épaissis par une cavité microkystique. Le diamètre du trou est variable.
Stade IV: TM de pleine épaisseur avec DPV complet
Il présente le même aspect que le stade III, mais la hyaloïde postérieure et l’anneau prépapillaire sont détachés et hors de vue de l’OCT.
Autres maculopathies [5]
On peut citer :
– l’œdème maculaire cystoïde : présente une logette centrale ou un trou lamellaire, mais il existe en général un contexte étiologique et un œdème maculaire cystoïde typique biomicroscopiquement et au besoin angiographiquement ;
– les drusen maculaires ;
– le décollement séreux de l’épithélium pigmentaire ;
– les dystrophies maculaires pseudo-vitelliformes de l’adulte.
Diagnostic étiologique
Les TM peuvent être idiopathiques ou secondaires.
Les TM idiopathiques
Les deux seuls facteurs de risques de TM idiopathiques retrouvés de manière constante dans la littérature sont l’âge supérieur à 65 ans et le sexe féminin [35].
Les TM secondaires [5]
– Les TM post-traumatiques
Il s’agit de la constitution d’un TM à la suite d’un traumatisme même minime. Le plus souvent les bords du TM sont irréguliers. Les étiologies sont dominées par les contusions qui constituent la première cause de TM chez l’enfant. Le DPV y joue un rôle moins important que chez l’adulte et le mécanisme serait plutôt la déformation du globe au moment du traumatisme [30]. Si le trou est petit, une fermeture spontanée peut se produire. Dans les autres cas, le traitement habituel par vitrectomie est généralement efficace.
Ŕ Le TM du myope fort
La rétine du myope fort est fragile du fait des phénomènes de tractions engendrés par l’augmentation de la longueur axiale.
La présence de staphylome, d’hyperplasie de l’épithélium pigmentaire expliquent la théorie dégénérative.
Huit pour cent des TM chez le myope fort sont asymptomatiques. Il existe également chez eux, des trous de pleine épaisseur qui peuvent être de localisation extra fovéolaire. On parle alors de trous rétiniens extramaculaires. Ils sont le plus souvent de découverte fortuite car peu symptomatiques, puisqu’ils sont situés en dehors de la macula. [46]
La complication la plus fréquente est un décollement de rétine par TM
Les autres étiologies de TM sont: un pucker maculaire, un décollement de rétine, une rétinopathie diabétique.
Les moyens
Les moyens médicaux [12]
La vitréolyse enzymatique apparait aujourd’hui comme une alternative intéressante à la chirurgie. Elle repose sur l’injection intravitréenne d’OCRIPLASMINE (JETREA*). C’est une protéase recombinante qui agit sur la fibronectine et la laminine présentes à l’interface vitréorétinienne, et rompt ses adhérences, permettant ainsi le détachement de la hyaloïde postérieure.
Les moyens chirurgicaux [5]
Ils reposent sur :
– la vitrectomie en 3 étapes [48] : la création du DPV ; le pelage d’une éventuelle membrane épimaculaire associée ; le pelage de la limitante interne ; puis un tamponnement interne par gaz, par air ou par huile de silicone ou recouvrement du trou par la MLI ;
– Un positionnement post-opératoire de 7 à 14 jours, face tournée vers le sol, est nécessaire en cas de tamponnement par gaz. C’est un facteur important dans le taux de succès des TM. Pour éviter cette position l’huile de silicone peut être utilisée. Bien que les résultats ne soient pas aussi bons que ceux obtenus avec le gaz, cette technique a au moins l’avantage de permettre la réalisation d’OCT à travers la bulle de silicone et de montrer que le processus de fermeture du TM se produit rapidement.
Les modalités évolutives [5]
En l’absence de traitement
L’évolution peut se faire vers une amélioration spontanée et est fonction du stade.
– Au Stade I : l’évolution est spontanément favorable dans 50% des cas.
– Au Stade II : une fermeture spontanée est rapportée dans 4 à 30% des cas. C’est à ce stade que l’on obtient les meilleurs résultats anatomiques et fonctionnels, avec une fermeture du trou dans plus de 90% des cas et une amélioration fonctionnelle de plus de 2 lignes sur l’échelle de MONOYER dans 60% des cas, et au moins une stabilisation dans 70% des cas.
– Au Stade III : après plusieurs mois d’évolution, peuvent apparaitre des drusen. Une contraction de la limitante interne aux bords du trou causée par une membrane épi-rétinienne associée est présente dans 30 % des cas. Enfin une dépigmentation de l’épithélium pigmentaire au fond du trou et autour du halo de soulèvement rétinien peut se voir. Une fermeture n’est possible qu’après chirurgie.
– Au Stade IV : un DPV est présent, une amélioration n’est possible qu’après chirurgie.
Des complications sont possibles telles qu’ :
Ŕ une augmentation de la taille du trou ;
Ŕ une bilatéralisation: l’examen biomicroscopique de la macula et du vitré du deuxième œil est essentiel dans l’évaluation du risque de bilatéralisation. En effet, la présence d’un DPV partiel, de même que la mise en évidence d’un pseudo-opercule ou d’un trou lamellaire signent la présence de risque de bi latéralisation ;
Ŕ un décollement de rétine : les décollements de rétine du pôle postérieur par trou maculaire sont l’apanage du myope fort.
Après traitement chirurgical
Une fermeture du trou peut être obtenue après chirurgie. Cependant des complications liées à cette chirurgie peuvent survenir :
Ŕ les complications peropératoires : comme pour toute chirurgie il existe un risque faible mais non nul d’hémorragie rétinienne, et de complications liées à l’anesthésie ;
Ŕ les complications post-opératoires peuvent être :
– l’apparition ou l’aggravation d’une cataracte nucléaire ;
– le décollement de rétine ;
– les modifications de l’épithélium pigmentaire maculaire qui peuvent compromettre le résultat fonctionnel malgré un succès anatomique ;
– une déchirure rétinienne ou un décollement de rétine secondaire rapportée dans 6 à 10 % des cas ;
– une hypertonie oculaire liée à l’expansion du gaz pouvant endommager le nerf optique. Les patients doivent être prévenus que, pendant la durée du tamponnement, les voyages en avion sont contre-indiqués et que toute anesthésie utilisant le protoxyde d’azote est à proscrire ;
– une endophtalmie.
Le pronostic [5]
Le pronostic dépend de :
Ŕ l’ancienneté du trou : c’est un facteur de mauvais pronostic, le taux de fermeture du trou après chirurgie est de 94% pour une lésion de moins d’un an, alors qu’il passe à moins de 50% au-delà de ce délai [45];
Ŕ le diamètre apparent minimal du trou (b): c’est aussi un très bon indicateur. Cette variable est celle qui a la meilleure valeur pronostique de fermeture du trou [52].
b ˂ 400 µm : le taux de fermeture post opératoire est de 92-97%.
b compris entre 400 et 600 µm : le taux de fermeture est de 75%.
b ˃ 600 µm : le taux de fermeture est incertain.
Ŕ le stade du trou: les résultats sont généralement meilleurs dans les trous de stade II qui sont à la fois les plus récents et les moins grands. Il y a en revanche, peu de différence entre les stades III et IV;
Ŕ l’épaisseur des berges du trou : plus celles-ci sont épaisses, meilleur est le pronostic;
Ŕ la forte myopie est facteur de mauvais pronostic. Les TM du fort myope sont associés à un épithélium pigmentaire souvent atrophique, et le cônus myopique peut aussi gêner à la ré-application du TM. Le risque de décollement de rétine est augmenté chez ces patients.
Ŕ L’indice le Hole Form Factor (HFF). [52]
Les antécédents (tableau III)
Sept patients (25%) étaient diabétiques, parmi eux 2, soit 9,67% des yeux, présentaient une rétinopathie diabétique proliférante.
Dix patients, soit 32,25 % des yeux, étaient myopes. L’astigmatisme était retrouvé de façon récurrente chez 22 patients soit dans 70,96% des cas, une hypermétropie chez 11 patients, soit dans 35,48% des cas.
Cinq patients, soit 16,13% des yeux, présentaient une contusion oculaire. Deux patients (6,45% des yeux) étaient pseudophakes. Un patient a été traité au Laser Yag.
Une HTA était retrouvée chez 13 patients soit 46,43%. Parmi eux, 4 présentaient déjà une rétinopathie hypertensive soit 12,90%.
Un patient avait la goutte et un patient présentait des antécédents familiaux de TM.
Les signes physiques
L’AVL variait entre VBM et 4/10e. L’AVP variait entre P14 et P5.
Le TM était unilatéral dans 89,29% des cas.
L’examen biomicroscopique fait avec un verre de contact a permis de diagnostiquer tous les TM au stade IV. Ils se présentaient comme un défect rond de la rétine maculaire de pleine épaisseur, à bord net. Le bord du trou était épaissi et légèrement décollé de l’épithélium pigmentaire dans 77,97%. Il existait dans 58,06% des cas, des points blancs jaunâtres reposant sur l’épithélium pigmentaire mis à nu. Une dégénérescence cystoïde du bord était présente dans la majorité des cas. Il existait un liseré pigmenté autour du TM chez 75% des patients. Le test de la ligne de WATZKE et la microscotométrie pour détecter l’existence d’un scotome central n’étaient pas effectués dans notre étude.
2.3. Les examens paracliniques
L’OCT était réalisée chez tous les patients et avait permis de confirmer le diagnostic de TM déjà posé à l’examen clinique chez 70,97% des yeux. Il s’agissait de TM au stade IV. Pour 29,03% des yeux, l’OCT avait permis de poser le diagnostic de TM au stade III et I.
L’évolution et le pronostic
La surveillance de nos patients était basée sur l’AVP, l’AVL, l’examen du FO, et l’OCT.
Les modalités évolutives
Une évolution spontanée favorable par fermeture ou diminution de la taille du trou n’a pas été retrouvée dans notre étude. Près de 12,9% des TM avaient évolué vers un DR. L’évolution était stationnaire dans 96,78%. L’évolution à court et moyen terme se faisait vers un œdème maculaire chez tous les patients avec une épaisseur maculaire centrale moyenne de 257,64 µ. L’épaisseur maculaire maximale moyenne était de 350,68 µ.
Le pronostic
Les facteurs pronostiques ont été évalués chez tous nos patients :
Ŕ ancienneté du trou : 75% de nos patients avaient un trou ancien de plus de six mois ;
Ŕ Le diamètre du trou : 22,58% des yeux avaient un TM de moins de 400 µm.
Parmi les patients chez qui l’indice HFF a été calculé, 95,45% avaient un HFF inférieur à 0,9. Un patient avait un indice HFF supérieur à 0,9. Son pronostic était bon avec une fermeture complète de son trou après chirurgie.
Ŕ Le stade du trou: nous n’avons pas retrouvé de TM au stade 2 dans notre étude.
Ŕ La forte myopie : 10 patients était myopes soit 32,25% de la cohorte. Parmi eux 3 étaient déjà au stade de complication par DR. Seul un patient parmi les myopes avait une forte myopie de 6 Dioptries.
L’épidémiologie
La prévalence
La prévalence des TM était peu élevée dans notre étude (0,13%). Mc Cannel [35], avait trouvé une prévalence variant entre 0,02 et 0,8% (voir tableau VII). La fréquence des TM est en réalité difficile à apprécier car sous-estimée, l’atteinte unilatérale passant souvent inaperçue et le syndrome maculaire étant parfois discret.
Le sexe
Nous avions noté une légère prédominance masculine (57,14%) avec un sex-ratio H/F égal à 1,33. Par contre une prédominance féminine a été observée dans plusieurs études [4, 16, 35,]. Cette prédominance masculine constatée pourrait s’expliquer par le nombre non négligeable de traumatismes dans notre cohorte, les hommes étant plus exposés aux traumatismes que les femmes [32].
L’âge
La moyenne d’âge de notre étude (61,14 ans) était comparable à celle rapportée dans les études précédentes [16, 35]. Avec l’âge, le corps vitré se rétrécit lentement et se détache de la surface de la rétine, permettant le remplissage de cet espace libre par les fluides naturels. Ce qui est à l’origine de l’augmentation des corps flottants. Cependant si le corps vitré est fermement attaché à la rétine, lorsqu’il se détache, il peut créer un TM [21].
|
Table des matières
PREMIERE PARTIE : REVUE DE LA LITERRATURE
RAPPELS ANATOMO-PHYSIOLOGIQUES
1. Anatomie de la macula
2. Physiopathogénie du TM
2.1. La théorie kystique
2.2. La théorie dégénérative (ou involutive)
2.3. La théorie de la traction tangentielle de Gass
RAPPELS CLINIQUES
1. Signes
1.1. Signes fonctionnels
1.2. Signes physiques
1.3. Signes paracliniques
1.3.1. Echographie oculaire mode B
1.3.2. Ophtalmoscope laser à balayage ou «scanning laser ophtalmoscope» (SLO)
1.3.3. L’angiographie en fluorescence (AGF)
1.3.4. La tomographie en cohérence optique (OCT)
2. Classification
2.1. La classification de GASS
2.2. La classification de GAUDRIC
2.3. La classification de l’IVTSG
3. Diagnostic
3.1. Diagnostic positif
3.2. Diagnostic différentiel
3.2.1. Membranes épi-maculaires
3.2.2. Trous lamellaires
3.2.4. Autres maculopathies
3.3. Diagnostic étiologique
3.3.1. Les TM idiopathiques
3.3.2. Les TM secondaires
3. Traitement
3.1. But
3.2. Moyens
3.2.1. Médicaux
3.2.2. Chirurgicaux
3.3. Indications
4. Evolution Ŕ pronostic
4.1. Les éléments de surveillance
4.2. Les modalités évolutives
4.2.1. En l’absence de traitement
4.2.2. Après traitement chirurgical
4.3. Pronostic
DEUXIEME PARTIE : NOTRE TRAVAIL
1. Méthodologie
1.1. Cadre d’étude
1.2. Patients et méthodes
1.2.1. Type d’étude
1.2.2. Période de l’étude
1.2.3. Critères d’inclusion
1.2.4. Méthodologie
1.2.5. Gestion et analyse des données
2. Résultats
2.1. Epidémiologie
2.1.1. Prévalence
2.1.2. L’âge
2.1.3. Le sexe
2.1.4. La profession
2.2. Clinique
2.2.1. Les motifs de consultation (MC)
2.2.2. Le délai de consultation
2.2.3. Les antécédents (tableau III)
2.2.4. Signes physiques
2.3. Paraclinique
2.4. Traitement
2.5. Evolution-Pronostic
2.5.1. Les modalités évolutives
2.5.2. Pronostic
DISCUSSION
1. Epidémiologie
1.1. La prévalence
1.2. Le sexe
1.3. L’âge
1.4. La profession
2. Clinique
2.1. Les motifs de consultation
2.2. Le délai de consultation
2.3. Les facteurs de risque
2.4. Signes physiques
3. Aspects paracliniques
3.1. Les examens à visée diagnostique
3.2. Les examens à visée étiologique
4. Traitement
5. Evolution
5.1. Modalités évolutives
5.2. Pronostic
CONCLUSION
REFERENCES
Télécharger le rapport complet