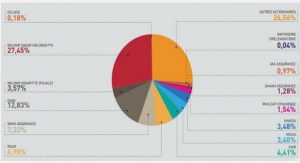
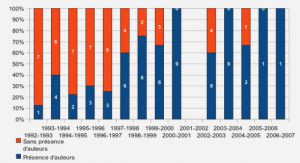
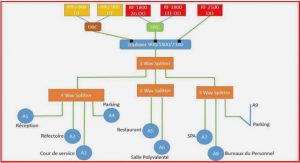
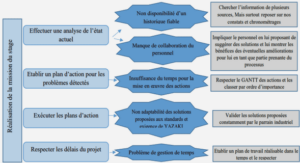
La psychiatrie : vers une nouvelle organisation hospitalière
Afin de comprendre l’évolution du paysage psychiatrique en France, il nous a semblé indispensable de revisiter son histoire et le contexte dans lequel celui-ci chemine. En effet, nous découvrirons tout d’abord la spécificité des soins psychiatriques à l’intérieur des murs ou selon le terme « à l’asile » qui vont progressivement s’externaliser vers l’extérieur.
Ainsi, les prises en charges psychiatriques se dérouleront de plus en plus en structures extra hospitalières implantées progressivement sur le territoire français avec une volonté de rapprocher les soins au plus près du lieu de vie du patient.
Son histoire atypique
Les soins en-dehors des murs
Du fait de la place prépondérante de la religion, les maladies mentales étaient tantôt considérées comme une manifestation divine et tantôt comme une manifestation démoniaques. Au Moyen-âge, les familles et les proches avaient en charge leur « fou » mis à part pour ceux qui se faisaient trop remarqués et finissaient sur le bûcher. A la Renaissance, il y a abandon de la démonologie de la maladie mentale.
La folie est considérée comme une maladie de l’esprit, selon la formule d’Henri Ey. Cependant il perdure l’idée que la maladie mentale a un côté surnaturel.
A la Révolution (dans les années 1789/1802) les fous quittent les prisons pour être admis dans les asiles d’aliénés.
Les malades mentaux ont un endroit spécifique ou s’élaborent des méthodes de traitement moral qui seront les précurseurs de la psychothérapie. Les structures de type asilaire vont se développer progressivement sur le territoire.
La période asilaire
La période asilaire est impulsée par la loi de 1838 qui autorise l’ouverture d’un asile par département. L’ordonnance du 18 décembre 1839 érige ce type d’établissement sous la dénomination d’établissement public.
L’apogée de la psychiatrie se situe dans le courant du XIXème siècle et début du XXème siècle avec la mise en œuvre de la loi de 1838. Les asiles vivent en autarcie, éloignés de la population citadine, volonté fortement impulsée par les politiques liés au fait que la population dite « normale » ne souhaite pas de proximité avec la folie.
La principale cause étant la peur du fou renforcée par un sentiment d’étrangeté vis-à-vis de cet autre différent. A l’intérieur de ces asiles, les personnes y séjournent et y restent de nombreuses années, voire pour certains, toute leur vie.
A la Fin du XIX siècle Sigmund Freud (1856-1939) impulse le mouvement psychanalytique qui influence, sur plusieurs décennies, la pratique clinique pour beaucoup de psychiatres exerçant en psychiatrie. Puis vient la découverte de traitements biologiques efficaces (1917-1952) qui marquent des progrès dans la prise en charge des patients atteints de troubles psychiques.
En pleine Seconde Guerre mondiale (1942), deux précurseurs de la psychiatrie se rencontrent : Lucien Bonnafé, et François Tosquelles. Ces deux psychiatres propulsent, à partir de Saint-Alban (en Lozère), le départ de la psychothérapie institutionnelle. Elle engendre de grands changements dans la plupart des asiles de l’époque, à savoir : les portes ouvertes, la participation des patients à la vie de l’asile…
Après-guerre, Lucien Bonnafé militera plus particulièrement pour l’abrogation de la loi de 1838 , la formation des soignants et l’ouverture de la psychiatrie vers la cité avec une volonté de soigner le patient au plus près de son lieu de vie c’est-à-dire à l’extérieur de l’hôpital psychiatrique.
La mise en place de la sectorisation
Bonnafé et Tosquelles considèrent que les personnes souffrant de troubles mentaux sont des patients comme les autres, ils seront les principaux précurseurs de la sectorisation. C’est donc, en 1945 que le livre blanc engage les pouvoirs publics vers le concept de la désaliénation qui est à l’origine de la sectorisation. Ce nouveau dispositif de prévention de soins en santé mentale appelé « secteur » est alors un outil permettant aux équipes pluri professionnelles de la psychiatrie d’assurer la proximité des soins et d’éviter chaque fois que cela reste possible, l’hospitalisation des personnes suivies en psychiatrie.
Ce livre blanc est un livre dans lequel plusieurs psychiatres de cette époque comme Ey, Le Guillant et Bonnafé élaborent des propositions. Ce livre a été présenté au gouvernement qui en a retenu certaines directives comme la mise en place de la sectorisation. Aujourd’hui ce livre blanc continue d’exister par l’Intersyndicale de défense de la psychiatrie publique l’(IDEPP).
C’est une simple circulaire qui propulse les nouveaux principes concernant la prise en charge de la maladie mentale en exerçant le soin psychiatrique au plus près de la population. Le travail de secteur était déjà instauré depuis de nombreuses années mais il a été développé grâce à la circulaire du 15 mars 1960 avec la création de dispensaires d’hygiène mentale rattachés à un établissement de santé public ou privé ayant mission de service public hospitalier. A préciser que ce dispositif se construira lentement sur le territoire.
Et ce n’est qu’en 1985 que le législateur reconnaît la sectorisation à travers « La loi du 31 décembre 1985 portant réforme de la psychiatrie publique qui réunifie les secteurs intra et extrahospitaliers, confie à un Conseil départemental de santé mentale (redéfini par décret du 14 mars 1986) le soin d’organiser la sectorisation du département et donne à l’hôpital le rôle de gestionnaire de secteurs » . C’est ainsi que le secteur psychiatrique met à la disposition de la population d’un quartier, d’une ville ou d’un département une offre de soins en santé mentale en tant que service public.
Actuellement, sur le territoire, il y a 816 secteurs de psychiatrie générale soit un secteur pour 70000 habitants.
De ce fait, le développement de la sectorisation remet en cause le système asilaire basé sur l’isolement du malade mental en proposant des soins « hors murs ».
Dans les années 60/70, l’arrivée des neuroleptiques et la prise en compte des évolutions nouvelles en thérapies psychiatriques ont permis une amélioration des conditions de vie des malades. Petit à petit, la création de cette nouvelle organisation, constituée d’un dispositif complexe et hétéroclite, a porté ses fruits et posé ses premiers jalons auprès de la cité.
Cette ébauche de travail en partenariat a favorisé la prévention, la continuité des soins voire même la réinsertion sociale et professionnelle du patient suivi en psychiatrie.
Cependant, depuis quelques années, nous observons un élargissement de la psychiatrie vers le champ de la santé mentale avec une hétérogénéité des problématiques de la souffrance psychique ce qui met en difficulté la psychiatrie.
En effet, celle-ci se retrouve confrontée à une demande exponentielle de soins avec, à contrario, des moyens financiers et humains insuffisants. De plus, il semblerait que la psychiatrie soit en perte de vitesse dans son propre domaine.
Ainsi, elle n’aurait plus une place prépondérante dans sa spécialité mais deviendrait progressivement l’un des acteurs de la santé mentale.
Le concept de santé mentale
De ce fait, nos politiques inscrivent la notion de santé mentale à travers un texte législatif qui est la circulaire du 14 mars 1990 relative aux orientations de la politique de santé mentale.
Comme le précise l’article de Sandra Philippe « L’accent est mis sur l’apparition d’une demande de soin liée à la souffrance psychique. Au motif du coût collectif engendré par ces troubles, l’auteur de la circulaire préconise une politique de prévention ».
En effet, la population concernée se présente souvent avec des problèmes multifactoriels (économiques, juridiques, psychologiques et sociaux).
De ce fait, la psychiatrie est de plus en plus sollicitée et ne peut à elle seule résoudre les problématiques liées à la fois à la maladie et au social. On ne sait plus lequel des deux facteurs est la conséquence de l’autre, ni où se situe exactement la pathologie mentale. Le corollaire de ce contexte est un élargissement vers la santé mentale qui ne concerne plus uniquement la psychiatrie mais devient alors, une question de santé publique, c’est donc l’affaire de tous.
Ainsi, Marcel Jaeger nous rappelle également qu’« au sein de la loi du 2 janvier 2002, a été prévu sur le thème des coopérations et des réseaux […] de stimuler les complémentarités entre établissements et services ou entre institutions et milieu ouvert, par la mise en place d’une palette diversifiée de formules de coopération et de coordination : conventions…, réseaux sociaux et médico-sociaux coordonnés ».
Les différentes modifications du système hospitalier, en particulier en psychiatrie ont modifié le travail des professionnels de la santé mentale. D’autant que le monde hospitalier connaît depuis plusieurs années une évolution avec notamment la certification, la nouvelle gouvernance, tout ceci lié à une conjoncture économique nécessitant des changements de politiques de santé.
Vu que, cette politique de santé mentale a la volonté d’impulser l’ouverture des pratiques qui peut nous sembler à en n’être restée qu’à ses premiers balbutiements et à ne pas avoir su développer un réel travail de réseau répondant aux besoins du public concerné.
Ainsi, les idées ne manquent pas, comme par exemple, Paul Broussolle, psychiatre, qui évoque l’idée d’instaurer une politique citoyenne de santé mentale et de créer « …de nouveaux outils conceptuels réunissant dans une nouvelle approche institutionnelle le médical, le psychologique et le social » et il complète son idée par le fait que « L’évolution des pratiques ne se résume pas à la signature de conventions. Le travail en réseau suppose que les différents professionnels de chacune des filières (infirmières, médecins, psychologues, éducateurs spécialisés, assistants de service social, enseignants…) se connaissent, apprennent à travailler ensemble autour de projets communs ».
A préciser également que, malgré une volonté impulsée par le législateur, les politiques et certains professionnels, la psychiatrie n’aurait pas su s’adapter au contexte sociétal.
Comment l’expliquer ? Y-a-t-il encore aujourd’hui les stigmates de cette psychiatrie qui a longtemps fonctionné en autarcie ?
Est-ce un problème lié au risque, pour les professionnels issus de différentes institutions, de perdre leur identité professionnelle ? Est-ce lié à la notion de corporatisme ? Ou bien encore des enjeux de territoire représentent-ils un frein? Pourtant, des échanges existent, mais la difficulté de travailler avec des partenaires médico-sociaux, des collectivités, des associations, font que la collaboration reste difficile dans la concrétisation d’objectifs communs.
Il nous semble important d’insister sur le fait que les formations initiales des professionnels impliquent différentes corporations, par exemple : IDE (soignant), Assistante sociale (social), éducateur spécialisé (éducation)…ce qui ne facilite pas leur rencontre.
En effet, une méfiance existe vis-à-vis de l’autre professionnel, il y a une question de territoire et surtout une méconnaissance du savoir-faire de l’autre. Il faudrait des formations moins spécialisées et surtout adaptées aux réalités du terrain. Peut-être une nouvelle formation à la fois liée au sanitaire psy, au social et à l’éducatif ?
Dès lors, cela faciliterait les méfiances, les incompréhensions… et favoriserait l’articulation entre le sanitaire et le social fortement impulsée par les politiques et les ARS notamment à travers la loi HPST.
A cela, vient se greffer le Plan psychiatrie et santé mentale 2011-2015 qui préconise un ancrage territoriale de l’offre de soins à travers l’articulation du sanitaire et du médico-social. « C’est dans cet objectif que la loi crée une gouvernance régionale (les ARS), le Projet régional de santé (PRS) et renforce les outils de pilotage (SROS , SROMS , schéma régional de prévention, contrats pluriannuels d’objectifs et de moyens (CPOM) ».
Une nouvelle organisation hospitalière
Aujourd’hui, les nouvelles orientations gouvernementales propulsent la nécessité d’un travail en partenariat par la création de réseaux de soins afin de répondre à l’accessibilité, à la qualité et à la continuité des soins pour tous. C’est pourquoi, le rapport Bordier de juin 2013 préconise le rapprochement des secteurs de la santé et du social. « Le secteur médico-social entre dans le champ de compétence des ARS […]. L’enjeu énoncé du décloisonnement est de favoriser des parcours de vie et de soins plus cohérents pour les usagers moins clivés par type de population […]. »
L’impulsion donnée par les pouvoirs publics
Si, sur le secteur, le cadre institutionnel s’est déplacé au plus près de la population par le biais du Centre médico-psychologique (CMP), décrit par les politiques comme étant le « pivot des soins », il y a la nécessité d’accéder à une organisation en réseau plus développée et conventionnée.
La psychiatrie semble y accéder avec hésitation c’est-à-dire par à coup et tâtonnement.
Pour quel changement ?
Tout d’abord ce changement est fortement préconisé par l’Inspection générale des affaires sociales (IGAS) dont l’objectif est clairement définit comme suit : « Evoluer les dispositifs et rechercher les moyens de réduire les volumes d’hospitalisation des personnes âgées, d’une part pour des raisons de qualité de service, d’autre part pour faciliter l’atteinte de l’ONDAM hospitalier ».
Nous constatons qu’à travers ces propos en 2011, l’IGAS se positionne fortement et programme une mission axée sur les conversions hospitalières en structures médico-sociales pour non seulement apporter une réponse à une population ciblée mais également pour réduire les coûts liés aux frais d’hospitalisation.
Déjà, en 1999, Patrick Mordelet, alors Directeur de l’Hôpital de la Maison Blanche à Paris, explique cette évolution ainsi : « La gestion par les hôpitaux psychiatriques de structures médico-sociales implantées sur le site même de ces établissements, est aux antipodes de la politique de la santé mentale qu’il faut conduire […] Le discours est trop polarisé sur le maintien des moyens, la sécurité et la conservation des hôpitaux psychiatriques ».
En conséquence, ce gestionnaire d’hôpital continue son explication et explique que :
– L’implantation de structures médico-sociales à l’intérieur des murs des institutions psychiatriques entretient la stigmatisation de la folie et de la maladie mentale,
– L’impact organisationnel, aussi bien du côté de la structure médico-sociale qu’institutionnelle, risque d’être perturbée,
– L’implantation de la structure médico-sociale dans l’hôpital formalise la priorité de conserver une hospitalisation psychiatrique.
Toutefois, malgré la pertinence des écrits de ce directeur d’hôpital, ce changement de paradigme au sein même de l’institution psychiatrique reste impulsé par les politiques tels que le confirme l’allocution de Bernard Kouchner en mars 1998 retranscrite par Sandra Philippe « On ne peut pas demander à la médecine de prendre en charge toutes les pathologies sociales. On ne peut pas tout médicaliser, sauf à reconnaître la démission des institutions, des corps sociaux et de leurs représentants devant les problèmes de société, […] la réponse doit être politique avant d’être psychiatrique ».
De ce fait, Sandra Philippe confirme cette évolution en la décrivant de cette façon : « La démédicalisation de la santé mentale est donc conçue comme la mise en synergie d’une multitude de domaines d’intervention dans une démarche de réhabilitation du lien social ».
Ce phénomène l’inscrit automatiquement dans une formalisation d’action publique par le biais de la Direction générale de la santé (DGS) qui en 2001 publie un Plan de santé mentale fortement influencé par le rapport de Eric Piel et JL Roelandt.
Quels impacts sur l’organisation hospitalière psychiatrique ?
Face à cette évolution, de la psychiatrie vers la santé mentale et les changements qu’elle continue d’engendrer, peu de mobilisation mais surtout beaucoup de freins face à ce changement. Le mot frein signifie le peu de mobilisation. Car l’information ne passe pas et il y a une dichotomie entre le fait de désirer le décloisonnent tout en sachant que les structures médico-sociales et sanitaires ne sont pas financées de la même façon.
Ainsi, suivant le type de structure que choisira de développer l’établissement, celui-ci ne sera pas sans conséquence sur leur fonctionnement.
En effet, le transfert de l’enveloppe budgétaire via l’hôpital sera partiel si la conversion s’oriente, par exemple, vers un projet FAM c’est-à-dire à double tarification ce qui implique un financement du Conseil général complété par celui de l’assurance maladie ou si la restructuration s’oriente vers un projet MAS, le transfert du budget sera total et financé entièrement par l’assurance maladie. Ce choix est très important pour l’établissement qui devra négocier avec différents acteurs politico-financeurs. En effet, les impacts seront repérables sur le projet de la structure, la réalisation de celui-ci, sur les professionnels recrutés et la population accueillie.
Il est à noter que la distinction du public accueilli au sein de ces structures FAM et MAS n’est pas aussi claire que cela aux yeux des gestionnaires et des différents professionnels.
C’est ainsi que dans son rapport de 2011, l’IGAS fait cette remarque : « Si certains d’entre eux affirment que l’orientation des personnes accueillies relèvent de critères purement objectifs sur l’état de santé des personnes, d’autres en effet assurent que ce sont les financements disponibles qui ont formaté le choix de réaliser une MAS (financement unique de l’assurance maladie) ou un FAM (financement croisé assurance-maladie/CG ). Dans un établissement, il a été clairement exposé à la mission que le fait que le CG avait bloqué les ‘crédits handicap’ jusqu’en 2014 avait imposé à créer une MAS alors qu’un FAM aurait moins coûté à l’hôpital, mais la mission ne peut dire quelle aurait été, dans cette hypothèse, la structure effectivement la mieux appropriée aux besoins ».
Ces différents constats nous amène à mesurer l’importance du choix de la structure adaptée à la population qui est supposée être au centre des débats et donc du type de financement qu’elle bénéficiera tout en mesurant les conséquences de l’aboutissement des décisions prises à ce niveau.
Et donc, pour le sujet qui nous intéresse cela supposerait que les acteurs les plus concernés par ce type de structure, à savoir les patients/résidents et les professionnels, ne seraient pas ou peu concertés et que ce mode de fonctionnement ne serait pas sans conséquence sur la réalisation de la reconversion projetée. Cette situation est expliquée par Sandra Philippe de cette façon : « Le mode d’accès de la santé mentale à l’agenda politique exclusivement ordonné par l’acteur gouvernemental et la non-implication des professionnels dans l’activité de formulation lui donne une nature injonctive, extérieure aux acteurs des différents champs d’actions concernés » . Ces cultures professionnelles bousculées, dixit Marcel Jaeger, explique que les professionnels se mobilisent peu et font de la résistance par peur de perdre leur spécificité et leur identité professionnelle.
Ce qui explique que les professionnels se mobilisent peu et font de la résistance par peur de perdre leur spécificité et leur identité professionnelle.
Le risque ne serait-il pas que la psychiatrie soit diluée dans la sphère bio-psycho-sociale et ne soit plus repérée comme une spécialité médicale ?
Des soins de santé réguliers et d’accompagnement psychologique »
Comme nous l’avons déjà évoqué, la MAS est une structure médico-sociale où exercent différentes professions du sanitaire et du socio-éducatif à l’intérieur desquelles il y a également une hiérarchie.
Rappelons que les MAS relèvent des articles L.344-1et R344-1 du Code de l’action sociale et des familles CASF qui précisent certaines obligations visant la composition des équipes pluridisciplinaires dont la structure doit être agencée. Elles sont définies : « Comme recevant des personnes adultes handicapées n’ayant pu acquérir un minimum d’autonomie et dont l’état nécessite une surveillance et des soins constants. [… [ Le recours à une tierce personne pour les actes ordinaires de la vie courante est nécessaire ».
L’enjeu prioritaire est, pour ces professionnels exerçant au quotidien auprès d’une population atypique, de se coordonner et la rencontre entre les professionnels issus de formations et diplômes différents du sanitaire et du socio-éducatif ne va pas de soi. L’histoire n’est pas nouvelle et l’enjeu pas des moindres. En effet, « Le divorce culturel entre ces professionnels s’explique d’abord par des filières de formation étanches, les cycles de formation relevant d’écoles ou d’instituts spécifiques. Au cours d’une carrière, les promotions se déroulent au sein de la même filière, sauf à reprendre une formation pour en changer. Les valeurs transmises au long de ces cursus sont différents : ‘le sanitaire évaluant et traitant (diagnostic et déficience) et le médicosocial qui étaye la personne dans sa vie au quotidien (palliant incapacité et désavantage social)’. Ainsi, il n’est pas simple, quand on a appliqué longtemps ‘des protocoles de soins’, de passer à la mise en œuvre d’un projet de vie individualisé ».
Donc, nous relevons que la place des cultures professionnelles est très marquée voir revendiquée et comme le préconise le sociologue Marcel Jaeger à travers sa réflexion : « Faire accepter aux professionnels les changements nécessaires implique des modifications dans l’organisation du travail et dans les identités de chacun. L’auteur insiste sur les différences culturelles enracinées des professions éducatives et soignantes.
Les enjeux professionnels de la réorganisation
Nous pouvons affirmer que si l’enjeu majeur des pouvoirs publics est de faire travailler ensemble autrement les professionnels pour qu’ils se coordonnent davantage, les travaux de la littérature nous orientent plutôt vers les notions de collaboration, coopération et de complémentarité.
Mais pourquoi ces professionnels doivent-ils se coordonner ? Car ces professionnels de formations différentes ont vocation de travailler ensemble et ont des approches différentes vis-à-vis de leurs collègues et du résident.
L’objectif de cette deuxième partie est donc d’essayer de qualifier l’évolution de ces pratiques professionnelles pour ensuite analyser les limites en abordant les notions de résistances et de freins au changement face à une réalité complexe et instable des besoins des personnes.
Un enjeu : se coordonner entre professionnels de différentes natures
Afin de développer plus précisément notre sujet, nous allons à travers la littérature apporter des éléments de définition concernant les termes de collaboration, coopération et de complémentarité afin de préciser ce que l’on entend par coordination.
|
Table des matières
Glossaire
Introduction
1 La psychiatrie : vers une nouvelle organisation hospitalière
1.1 Son histoire atypique
1.1.1 Les soins en-dehors des murs
1.1.2 La période asilaire
1.1.3 La mise en place de la sectorisation
1.1.4 Le concept de santé mentale
1.2 Une nouvelle organisation hospitalière
1.2.1 L’impulsion donnée par les pouvoirs publics
1.2.2 Pour quel changement?
1.2.3 Quels impacts sur l’organisation hospitalière psychiatrique?
2 Les enjeux professionnels de la réorganisation
2.1 Un enjeu : se coordonner entre professionnels de différentes natures
2.1.1 Des professionnels différents, des approches différentes
2.1.2 Une nécessité de faire évoluer les représentations
2.1.3 Un besoin de communication
2.1.4 En amont de la coordination : la coopération et la complémentarité
2.2 Entre facteurs de l’évolution : des pratiques et des résistances
2.2.1 L’histoire du projet
2.2.2 La spécificité de l’autisme
2.2.3 La formation
2.2.4 Des freins au changement
2.2.5 La prégnance de la méconnaissance de l’autre
Conclusion
Table des matières
Bibliographie
Table des annexes
Résumé
![]() Télécharger le rapport complet
Télécharger le rapport complet