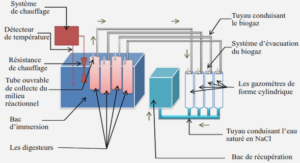
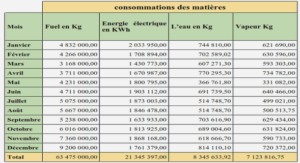
Télécharger le fichier pdf d’un mémoire de fin d’études
Fonction exocrine des ovaires : formation d’ovocytes matures.
L’ovaire a deux fonctions essentielles :
Une fonction endocrine : production et sécrétion de stéroïdes (Oestrogènet progestérone), qui ont un rôle majeur dans la préparation des organes génitaux à l’éventuelle fécondation et interviennent également dans le contrôle du cycle.
Une fonction exocrine : formation d’ovocytes matures dont la phase finale se déroule lors de la phase folliculaire (J1 – J14) d’un cycle.
Pour étudier cette fonction exocrine des ovaires, il est nécessaire d’aborder l’ovogénèse, la folliculogénèse puis l’ovulation, étape finale de ettec fonction exocrine.
L’ovogénèse
L’ovogénèse est la formation des gamètes femelles uo ovules. Celle-ci débute très tôt dans la vie d’une femme. C’est à la quinzième semaine de la vie embryonnaire que l’ovogénèse débute par la multiplication des ovogonies (2n) ou cellules souches. Cette multiplication très active par mitoses se poursuit jusqu’au septième mois de la vie fœtale pour aboutir à la constitution d’un stock total d’environ 7 millions d’ovogonies.
A ce stade, les ovogonies sont cernées par les cellules folliculeuses, ce qui stoppe les mitoses et déclenche la première division de la méïose : les ovocytes I, ainsi obtenus, ne finissent pas cette division mais se bloquent à la fin de la pro phase I.
Entre la puberté et la ménopause, la méïose ne reprendra que pour les ovocytes I des follicules de De Graaf (un seul follicule par cycle de 28 jours) suite au pic de LH : on obtiendra des ovocytes de deuxième ordre ou ovocytes II. De nouveau, ceux-ci se bloquent au stade métaphase 2.
Il faut une fécondation par un spermatozoïde pour que l’ovocyte II finisse sa 2 ème division de méïose.
Petit rappel sur la méïose
La plupart des cellules de l’organisme de la femme, notamment les ovogonies, ont 46 chromosomes soit 22 paires d’autosomes et 2 gonosomes X (chromosomes sexuels).
Chez la femme, la réduction méïotique du nombre dechromosomes est nécessaire pour convertir les ovogonies, cellules diploïdes (2n) en ovules, en cellules haploïdes (1n) qui produiront un nouvel organisme diploïde (2n) au moment de la fécondation avec un spermatozoïde (1n).
Suite à la réplication de l’ADN ( 4n), il y a deux divisions successives. La première division est dite réductionnelle. C’est la séparation des chromosomes homologues : le matériel génétique se divise de 4n à 2n. La seconde divisionest dite équationnelle. C’est la séparation des chromatides sœurs (matériel génétique identique/ réunies entre elles par le centromère), soit la division (2n) en nombre de cellules possédant le même bagage génétique (1n)
Folliculogénèse
C’est sous la forme de follicules ovariens que sont stockés les gamètes femelles ou ovocytes. Mais ce n’est pas qu’une forme de stockage car le f ollicule fournit un micro environnement permettant la croissance et la maturation de cet ovocyte.
Les follicules ovariens sont contenus dans le stroma cortical. On en distingue deux types :
Les follicules évolutifs ou gamétogènes, sélectionnés au cours d’un cycle pour finir leur maturation. Un seul par cycle atteindra la maturitéet pondra un ovule et
Les follicules involutifs, les follicules « non élus » qui dégénèreront, seront détruits par atrésie folliculaire.
Le capital folliculaire
Au septième mois de la vie embryonnaire, le capital folliculaire est riche de 7 millions de follicules pour les deux ovaires. A la naissance, il n’y en a plus qu’un million. A la puberté, ce capital est de 500 000. Ce nombre diminue ensuite plus lentement pour atteindre 50 000 vers l’âge de 37 ans. Enfin, la disparition des follicu les s’accélère à nouveau et leur nombre devient quasi nul à la ménopause vers 50 ans.
Dans cette disparition des follicules, les cycles menstruels n’interviennent que pour une part infime : ne sont concernés qu’une cinquantaine de follicules à chaque cycle, soit tout au plus 20 000 pendant les 400 cycles qui se dérouleront enmoyenne durant la vie génitale.
La disparition de 99,8% du capital folliculaire est liée à d’autres phénomènes. Le principal est l’atrésie tonique qui affecte les follicules involutifs selon un mécanisme de lyse cellulaire ou apoptose. Le mécanisme de ce gaspillage énorme ste inconnu. L’atrésie tonique est particulièrement active pendant la vie intra-utérine, s’atténue ensuite jusqu’à 35 ans, puis s’amplifie jusqu’à la ménopause.
L’atrésie tonique touche les follicules « non élus» à tous les stades :
• Aux premiers stades, l’atrésie ne laisse pas de trace dans le stroma.
• Aux stades plus matures (follicules pré – antraux et antraux), elle laisse des stigmates appelés corps blancs (structures fibreuses).
L’atrésie folliculaire touche également les follicules gamétogènes. En effet, un seul follicule est sélectionné par cycle pour finir sa maturationet se transformer en follicule préovulatoire. Tous les autres sont également détruits par atrésie.
Follicules évolutifs sélection follicule de De Graaf ovulation
Follicules non sélectionnés atrésie.
Follicules involutifs Atrésie folliculaire.
Les différents stades folliculaires
Il existe différents types de follicules, correspondant à des stades de maturation progressive de la même structure. Ce sont chronologiquement le follicule primordial, le follicule primaire, le follicule secondaire, le follicule tertiaire (pré-antral puis cavitaire), le follicule mûr ou follicule de Graaf. Chaque follicule contient en son sein un ovocyte I bloqué au stade prophase de la première méïose.
A partir de follicules primordiaux, quiescents, la folliculogénèse aboutira à la formation du follicule pré ovulatoire de De graaf.
Les différents stades folliculaires sont :
Follicules primordiaux Ils sont constitués d’un ovocyte de 1er ordre et d’une seule couche de cellules folliculaires assurant la nutrition et également la maturation de l’ovocyte. Celui-ci est très petit (40 -50 microns).Le stroma environnant semble en contact direct avec ces cellules.
Par un mécanisme inconnu, ces follicules se « réveillent » tout au long de la vie d’une femme pour devenir :
Follicules primaires L’ovocyte est de plus grande taille. Les cellules folliculaires sont devenues cubiques. La membrane basale, membrane de Slavjanski, séparant le follicule du stroma devient visible.
Follicules secondaires Ils sont plus profondément enfouis dans le cortex ovarien. Ils sont entourés par plusieurs couches de cellules granuleuses (folliculaires) constituant la granulosa. L’ovocyte I a augmenté de volume (60 microns) et s’entoure d’une enveloppe glycoprotéique, la membrane pellucide. Elle sépare l’ovocyte des cellules folliculaires ; c’est une zone d’échange : on y observe au microscope électroniquedes microvillosités et des digitations.
Follicules tertiaires Ils se définissent par l’apparition de petites cavités, les corps de Call et Exner au sein de la granulosa et par la différenciation des thèques, ce qui caractérise les follicules pré-antraux.
Les thèques sont constituées par les cellules du stroma ovarien autour du follicule qui s’organisent de façon concentrique à l’extérieur de la membrane de Slavjanski. On distingue la thèque interne riche en cellules, bien vascularisée, et la thèque externe plus fibreuse. A partir de ce stade, la poursuite de la maturation est sous la dépendance d’hormones.
Peu à peu, les corps de Call et Exner vont confluer en une seule et même cavité au sein de la granulosa et former l’ antrum. Nous sommes au stade des follicules cavitaires ou antraux. L’ antrum est rempli de liquide folliculaire, sécrété par lescellules de la granulosa.
A un stade avancé, le follicule est devenu très volumineux, l’ antrum s’est agrandi, réduisant la granulosa à quelques assises cellulaires périphériques et repoussant latéralement l’ovocyte I. Autour de l’ovocyte, la granulosa forme un promontoire : le cumulus oophorus et une assise de cellules folliculaires reste accrochée à la zone pellucide et forme la corona radiata.
Dès le stade pré-antral, le follicule acquiert safonction endocrine. Les cellules de la thèque interne, stimulées par l’hypophyse, synthétisent des androgènes, essentiellement de la testostérone. Les cellules de la granulosa, stimulées également par l’hypophyse, transforment cette testostérone en oestrogènes par aromatisation.
Follicule de De Graaf également appelé follicule préovulatoire ou follicule mûr.
Un seul follicule de De Graaf est formé par cycle. Le follicule a atteint son volume maximal (2cm) ainsi que l’ovocyte I (120 microns). Il fait saillie à la surface de l’ovaire qu’il déforme et amincit au niveau d’une petite plage translucide : le stigma.
La maturation folliculaire : du follicule primordial au follicule de De Graaf
La folliculogénèse est continue ; à partir du moment où le follicule primordial se réveille, il va jusqu’au bout de sa maturation (s’il le peut) ou di sparaît par atrésie folliculaire. On estime à un an, la durée pour qu’un follicule passe du stade primordial ou stade préovulatoire.
Cette maturation folliculaire évolue en étapes biendistinctes :
Formation du follicule pré-antral
Développement du follicule directement sous influence hormonale :
▫ Croissance folliculaire basale
▫ Maturation finale
Formation du follicule préantral.
Cette maturation est indépendante des gonadotrophines (hormones stimulant l’ovaire, synthétisées par l’hypophyse) et indépendante descycles. Le mécanisme de stimulation est inconnu.
Développement du follicule directement sousla dépendance des gonadotrophines.
Cette étape nécessite l’installation des cycles hypothalamo-hypophyso-ovarien : la deuxième étape ne se déroule donc qu’à partir de la puberté.
Croissance folliculaire basale :
Formation des follicules sélectionnables.
Cette étape dure 75 jours soit 3 cycles. A partir du stade pré-antral, les follicules présentent sur les cellules de la granulosa, des récepteurs à la FSH (follicul stimulating hormon), gonadotrophine synthétisée par l’hypophyse. C’est ous la dépendance de cette hormone que les follicules vont grossir.
Lors de la 1ère élévation de FSH qui survient en période péri – menstruelle (c’est-à-dire de la phase lutéale tardive à la phase folliculaire précoce), l’ensemble des follicules pré – antraux présents à ce moment vont se mettre en route en même temps. Les follicules grossissent progressivement sous l’influence de la FSH qui les stimule. En l’espace de 75 jours (3 cycles) les follicules cavitaires atteignent le stade de follicule sélectionnable. Ils dépassent les 2 mm de diamètre.
Maturation finale du follicule.
C’est la seule étape de la folliculogénèse qui dépend d’un cycle : elle correspond à la phase folliculaire (J1 J14) du cycle ovarien.
A la fin du 3ème cycle, chaque ovaire contient un petit nombre de follicules sélectionnables. 3 à 11 chez la femme jeune (de moins de 33 ans). Ce p ool diminue fortement avec l’âge.
Recrutement : J1 à J5 du cycle : Les follicules sélectionnables démarrent la maturation finale. Plus le taux de FSH est élevé, lusp ils sont nombreux.
Sélection : J6 à J10 du cycle : Durant cette étape, un follicule va se détacher dela cohorte : ce sera le seul à finir sa maturation jus qu’au stade De Graaf.
C’est le taux de FSH qui va faire cette sélection. En effet, au cours de cette période le taux de FSH va diminuer de plus en plus (et ce, à cause du rétrocontrôle négatif exercé par les oestrogènes – oestrogènes synthétisés par les follicules). Seuls les follicules les plus réceptifs, les plus riches en récepteurs à FSH, pourront continuer leur maturation malgré la baisse du taux de FSH. Plus un follicule est gros, plus sa granulosa est riche en cellules, plus il y a de récepteurs à FSH, plus son seuil de réponse à FSH est bas : ce sont les plus gros follicules qui restent dans la compétition. Un seul follicule au final va se détacher de la cohorte ; les autres vont être éliminés par atrésie folliculaire.
Dominance (J11 J14 : ovulation)
Pendant cette période, le follicule dominant sécrète à lui seul la presque totalité des oestrogènes. La taille du follicule augmente : le follicule de De Graaf mesure 20 à 25 mm de diamètre juste avant l’ovulation.
L’ovulation ou rupture du follicule
Dans les heures qui suivent le pic ovulatoire (décharge de FSH et surtout LH), un processus enzymatique complexe se met en route : la pression du liquide folliculaire augmente, une vasoconstriction localisée au niveau du stigma provoque une ischémie suivie d’une nécrose tissulaire, responsable de la rupture du follicule et du stigma. C’est l’ovulation.
Le follicule est doué d’une activité contractile qui ne se manifeste qu’après son ouverture (fibres de la thèque externe ?). Le follicule expulse la masse visqueuse, constitué de l’ovocyte II, entourée de la corona radiata et d’un petit amas de cellules de cumulus oophorus. Ce complexe cumulo-ovocytaire est entraîné dans le liquide folliculaire, liquide plus ou moins visqueux, qui se déverse dans la cavité péritonéale.L’ovule est dirigé vers la lumière de la trompe par le flux de liquide péritonéal, dirigé dans ce sens puis happé par le pavillon de la trompe de Fallope.
La ponte ovulaire a lieu 36 heures après le pic ovulatoire. Le follicule de De Graaf, vidé de son contenu, s’affaisse et se plisse : c’est le follicule déhiscent. Au cours de la deuxième phase du cycle de la femme, il va se transformer en corps jaune.
Devenir du follicule : le corps jaune
Il résulte de la transformation du follicule déhiscent. La membrane de Slavjanski disparaît, laissant pénétrer les capillaires des thèques dansla granulosa. La LH se fixe sur ses récepteurs situés sur lagranulosa et entraîne une transformation des cellules folliculeuses en grandes cellules lutéalesou cellules lutéiniques: C’est le phénomène de lutéinisation. Les cellules de la granulosa augmentent considérablement de volume, s’enrichissent en lipides et sécrètent un pigment légèrement jaune, le lipochrome, responsable de la teinte jaune pâle du corps jaune sur un ovaire frais. Ces cellules lutéiniques sont stéroïdogènes : ce sont elles qui synthétisent la progestérone en deuxième partie decycle. Elles forment une couche épaisse dans le corps jaune.
Des capillaires accompagnés de fibres conjonctives thécales ont traversé lagranulosa et forment dans l’ancienne cavité du follicule un caillot sérofibrineux : lecoagulum central. Les cellules de la thèque interne changent peu d’aspect et forment de petits cordons cellulaires bien vascularisés, nichés dans les replis de la couche progestative. Ce sont ces cellules, petites cellules lutéales ou cellules paralutéiniques, qui sécrèteront des oestrogènes pendant la deuxième phase du cycle. En l’absence de fécondation, le corps jaune progestatif dégénère en quelques jours voire quelques cycles. Il se transforme en volumineux organite : le corps fibreux ou corpus albicans (de teinte blanchâtre).
Notons qu’il existe deux types de corps jaunes :
Le corps jaune progestatif ou corps jaune cyclique qui se développe pendant la deuxième phase du cycle et entame sa destruction en l’absence de fécondation entre le 24ème et le 28ème jour du cycle et
Le corps jaune gestatif ou corps jaune de grossesse, qui persiste pendant le premier trimestre de grossesse, assurant la production massive de progestérone nécessaire au maintien de la grossesse ; il est ensuite relayé par le placenta.
les cycles génitaux de la femme.
De la puberté à la ménopause, les organes génitauxinternes féminins sont soumis à des variations cycliques appelées cycles génitaux. Cescycles correspondent à l’ensemble des modifications qui rendent l’appareil génital de la femme périodiquement apte à l’installation d’une grossesse. Ces modifications sont liées à des fluctuations hormonales au niveau de l’axe hypothalamo-hypophyso-ovarien qui commandent la phase terminale de la folliculogénèse, l’ovulation, la facilitation du transport des spermatozoïdes puis de l’œuf, la préparation utérine à l’implantation de cet œuf. Conventionnellement le cycle menstruel, phénomène pparent, a été choisi pour définir le cycle génital féminin ; d’une durée de référence 28de jours, il est en moyenne plus long d’1 à 2 jours, le début du cycle (J1) démarre le 1 jour des règles et s’achève au jour précédant la réapparition des menstrues qui marque le début du ycle suivant.
L’ovulation, au niveau ovarien, permet de définir les phases folliculaire (durée moyenne : 14 à 17 jours) et lutéale (durée relativement fixe : 13-14 jours).
La commande centrale des cycles est l’axe hypothalamo-hypophyso-ovarien ; les cycles des trompes, de l’utérus et de l’endocol résultent de ’activitél des deux hormones stéroïdes ovariennes que sont les oestrogènes (O) et la progestérone (P).
Nous étudierons la commande centrale puis l’action des oestrogènes et de la progestérone sur les autres organes génitaux.
Axe hypothalamo-hypophyso-ovarien
Au niveau de l’hypothalamus
Au niveau de l’hypothalamus, des neurones particuliers, situés dans le noyau arqué, exercent une fonction endocrine puisqu’ils libèrent une hormone, la gonadolibérine, GnRH (Gonadotropin Releasing Hormone), appelé égalementLHRH ( lutéinising hormon releasing hormon) de façon pulsatile (environ un pulse toutes les heures), dans le système vasculaire porte hypothalamo-hypophysaire, contrairement aux neurones classiques qui libèrent des neurotransmetteurs au niveau des synapses.
La demi-vie de cette hormone est très courte (quelques minutes), on la trouve à un taux perceptible uniquement au niveau du système porte hypothalomo-hypophysaire. On ne peut donc pas la détecter au niveau sanguin par un examen.
La GnRH possède des récepteurs au niveau de cellules gonadotropes de l’anté-hypophyse. La stimulation de ces récepteurs provoque la sécrétionhypophysaire de deux hormones gonadotropes ou gonadotrophines, la FSH (Follicule Stimulating Hormone) et la LH (Luteinizing Hormone); les variations du taux plasmatique de ces hormones au cours du cycle définissent le cycle hormonal hypophysaire.
Les pulses de GnRH ont une action permissive pour les cellules gonadotropes de l’hypophyse : la présence de ces pulses autorise l’hypophyse à sécréter FSH et LH. Notons qu’une sécrétion continue de GnRH stoppe la fonction hypophysaire.
La fréquence des pulses peut varier légèrement : toute variation de celle-ci modifie la réponse hypophysaire et le rapport FSH/LH : un ralentissement diminue la sécrétion de LH et augmente celle de FSH et vice-versa. De trop grandes variations interrompent la fonction hypophysaire.
La fréquence et surtout l’amplitude de ces pulses ne peuvent varier que dans des limites étroites pour que le cycle se déroule normalement .
FSH, LH et les oestrogènes exerceraient un rétrocontrôle sur l’hypothalamus mais ce feed-back est moins flagrant que celui qui est exercé sur l’hypophyse.
Les neurotransmetteurs cérébraux influent égalementsur la sécrétion pulsatile de GnRH (cf. tableau 1)
Une autre hormone, la prolactine (l’hormone galactogène) agit par un mécanisme inconnu sur la sécrétion de GnRH : une hyperprolactinémie freinla sécrétion de GnRH et nuit à la fertilité de la femme. L’hyperprolactinémie est unecause fréquente de la stérilité ou du moins de l’hypofertilité de la femme.
|
Table des matières
Introduction
1 ère partie : Physiologie de la reproduction chez la femme
1- L’appareil génital féminin
1-1 Les ovaires
1-1-1 Anatomie
1-1-2 Histologie
1-1-3 Rôle dans la reproduction
1-2 Les trompes de Fallope
1-2-1 Anatomie
1-2-2 Histologie
1-2-2-1 La muqueuse
1-2-2-2 La séreuse
1-2-2-3 La musculeuse
1-2-2-4 Le liquide tubaire
1-2-3 Rôle dans la reproduction
1-3 Utérus
1-3-1 Anatomie
1-3-2 Histologie
1-3-2-1 La muqueuse
1-3-2-2 La séreuse ou péritoine utérin
1-3-2-3 La musculeuse
1-3-3 Rôle dans la reproduction
1-4 Le vagin
1-4-1 Anatomie
1-4-2 Histologie
1-4-3 Rôle dans la reproduction
1-5 La vulve
2-Fonction exocrine des ovaires : formation d’ovocytes matures
2-1 L’ovogénèse
2-2 Folliculogénèse
2-2-1 Le capital folliculaire
2-2-2 Les différents stades folliculaires
2-2-3 La maturation folliculaire : du follicules primordial au follicule de De Graa
2-2-3-1 Formation du follicule pré-antral
2-2-3-2 Du follicule pré-antral au follicule de De Graaf
2-2-3-2-1 Croissance folliculaire basale
2-2-3-2-2 Maturation finale du follicule
2-3 L’ovulation ou rupture du follicule
2-4 Devenir du follicule : le corps jaune
3- Les cycles génitaux de la femme
3-1 L’axe hypothalamo-hypophyso-ovarien
3-1-1 Au niveau de l’hypothalamus
3-1-2 Au niveau de l’anté-hypophyse
3-1-2-1 Rôles de la FSH
3-1-2-2 Rôles de la LH
3-1-2-3 Rôles combinés de la FSH et de la LH
3-1-3 Au niveau ovarien : le cycle ovarien
3-1-3-1 La phase folliculaire ou oestrogénique
3-1-3-2 L’ovulation
3-1-3-3 La phase lutéale ou oestroprogestative
3-1-4 Les stéroïdes sexuels chez la femm
3-1-4-1 Les oestrogènes
3-1-4-1-1 L’estradiol
3-1-4-1-2 L’estrone
3-1-4-1-3 L’estriol
3-1-4-2 La progestérone
3-2 Modifications des organes génitaux sous l’influence 46 des oestrogènes et de la progestérone
3-2-1 Au niveau des trompes de Fallope
3-2-1-1 Le cycle « Fallopien »
3-2-1-2 Rôles des trompes dans la reproduction
3-2-2 Au niveau de l’utérus
3-2-2-1 Cycle endométrial
3-2-2-2 Cycle de la glaire cervicale
3-2-2-3 Cycle du myomètre
4- Rapport sexuel- Fécondation- Nidation
4-1 Le coït
4-2 La migration des gamètes
4-2-1 Migration des spermatozoïdes
4-2-2 Migration de l’ovule
4-3 La fécondation
4-4 La nidation
2 ème partie : La stérilité chez la femme
1-Introduction- définitions
2-Les principales étiologies de stérilité chez la Femme et leurs traitements
2-1 Stérilités par troubles de l’ovulation
2-1-1 Hyperprolactinémie
2-1-1-1 Les différentes causes d’hyperprolactinémie
2-1-1-1-1 Hyperprolactinémie iatrogène
2-1-1-1-2 Hyperprolactinémie fonctionnelle
2-1-1-1-3 Hyperprolécinémie tumorale
2-1-1-2 Méthodes thérapeutiques de l’hyperproléctinémie
2-1-1-2-1 Le traitement médical
2-1-1-2-2 Le traitement chirurgical
2-1-1-2-3 Traitement radiothérapique de la tumeur
2-1-1-3 Prise en charge des hyperprolactinémies
2-1-1-3-1 Hyperprolactinémie iatrogène
2-1-1-3-2 Hyperprolactinémie fonctionnelle
2-1-1-3-3 Hyperprolactinémie tumorale
2-1-2 Dérèglements hypothalamo-hypophysaires
2-1-2-1 Troubles fonctionnels
2-1-2-2 Troubles organiques
2-1-2-3 Origine environnementale des troubles
2-1-2-4 Traitement
2-1-3 Troubles ovariens
2-1-3-1 Dystrophie ovarienne micro-polykystique (DOPK)
2-1-3-1-1 La pathologie
2-1-3-1-2 Traitement de la DOPK dans le cadre de la stérilité
2-1-3-2 Dystrophie ovarienne macro-polykystique
2-1-3-2-1 La pathologie
2-1-3-2-2 Traitement dans le cadre de la stérilité
2-1-3-3 Le LUF syndrome
2-1-3-3-1 La pathologie
2-1-3-3-2 Le traitement
2-1-3-4 Insuffisance ovarienne ou hypogonadisme
2-1-3-4-1 La disparition totale ou partielle du capital folliculaire
2-1-3-4-2 Le syndrome des ovaires résistants aux gonadotrophines
2-1-3-4-3 Prise en charge thérapeutique
2-2 Stérilité cervicale
2-2-1 Etiologies possibles
2-2-1-1 Insuffisance quantitative et/ou qualitative de la glaire
2-2-1-2 Glaire infectée
2-2-1-3 Glaire acide
2-2-1-4 Glaire hostile
2-2-2 Traitements des troubles de la glaire cervicale
2-2-2-1 Insuffisance qualitative et/ou quantitative de la glaire avec trouble de la maturation folliculaire
2-2-2-2 Insuffisance qualitative et/ou quantitative de la glaire sans trouble de la maturation folliculaire
2-2-2-3 Glaire infectée
2-2-2-4 Glaire acide
2-2-2-5 Glaire hostile
2-3 Stérilité tubaire et pelvi- péritonéale
2-3-1 Stérilité d’origine infectieuse
2-3-1-1 La pathologie
2-3-1-2 Les traitements
2-3-1-2-1 Le traitement curatif
2-3-1-2-2 Le traitement palliatif
2-3-2 Stérilités iatrogènes
2-3-2-1 La stérilisation tubaire
2-3-2-1-1 Traitements
2-3-2-1-2 Explorations
2-3-2-2 Chirurgie pelvienne
2-3-2-3 Manœuvres endo-utérines
2-3-3 Grossesses extra-utérines
2-4 Stérilité et endométriose
2-4-1 Qu’est ce que l’endométriose ?
2-4-2 Quels sont les mécanismes de formation de l’endométriose ?
2-4-3 Quels sont les symptômes ?
2-4-4 Mécanismes de l’infertilité associée à l’endométriose
2-4-5 Traitements de l’endométriose associée à la stérilité
2-4-5-1 Traitement chirurgical
2-4-5-2 Traitement médical
2-4-5-2-1 Les stéroïdes sexuels
2-4-5-2-2 Analogues agonistes de la LH-RH
2-4-5-3 La procréation médicalement assistée (PMA)
2-5 Syndrome Distilbène (DES syndrome)
2-5-1 Quelques dates à retenir sur le DES
2-5-2 Les risques liés au Distilbène
2-5-3 Traitement des anomalies du DES
2-5-4 Dépistage et explorations du DES syndrome
2-6 Malformations cervico- vaginales et utérines
2-6-1 Cas cliniques
2-6-2 Traitements
2-7 Stérilité utérine
2-7-1 Fibromes et adénomyose
2-7-1-1 Pathologies
2-7-1-2 Traitements
2-7-2 Synéchies traumatiques
2-7-2-1 La pathologie
2-7-2-2 Traitement
2-8 Anomalies chromosomiques
2-9 Stérilité idiopathique
3- Explorations de la stérilité
3-1 Les différents examens mis en œuvre
3-1-1 Interrogatoire
3-1-2 Examen clinique de la femme
3-1-2-1 Examen général
3-1-2-2 Examen gynécologique
3-1-3 Courbe ménothermique
3-1-3-1 Technique
3-1-3-2 Résultats
3-1-3-2-1 Courbe normale
3-1-3-2-2 Courbes atypiques
3-1-3-2-3 Courbes anormales
3-1-4 Examens biologiques
3-1-4-1 Recherche d’infection
3-1-4-2 Dosages hormonaux
3-1-4-2-1 Hormones et protéines dosées
3-1-4-2-2 Résultats
3-1-4-3 Tests dynamiques
3-1-4-3-1 Test à la progestérone
3-1-4-3-2 Test à la LH-RH
3-1-4-3-3 Test au citrate de clomifène
3-1-4-3-4 Test à la FSH
3-1-5 Biopsie d’endomètre
3-1-5-1 La biopsie
3-1-5-2 Les résultats
3-1-6 Exploration de la glaire
3-1-6-1 Test post coïtal de Hühner
3-1-6-1-1 Le test
3-1-6-1-2 Résultats
3-1-6-2 Test de pénétration in vitro
3-1-6-2-1 Le test
3-1-6-2-2 Les résultats
3-1-6-3 Test de pénétration croisée
3-1-6-3-1 Le test
3-1-6-3-2 Les résultats
3-1-6-4 Recherche d’anti-corps anti-spermatozoïdes
3-1-7 Exploration de l’utérus, des trompes et du péritoine
3-1-7-1 Imagerie
3-1-7-1-1 Echographie
3-1-7-1-2 Hystérosalpingographie
3-1-7-1-3 Salpingographie sélective
3-1-7-1-4 Cathéterisme tubaire rétrograde
3-1-7-1-5 Imagerie par résonance magnétique nucléaire
3-1-7-2 Endoscopie
3-1-7-2-1 Coelioscopie
3-1-7-2-2 Hystéroscopie
3-2 Déroulement de l’exploration féminine : stratégie diagnostique
3-2-1 Première consultation
3-2-1-1 Absence de signes d’alerte
3-2-1-2 Présence d’un ou plusieurs signes d’alerte
3-2-2 Consultations ultérieures
3 ème partie : La Procréation Médicalement Assistée
1-Induction de l’ovulation
1-1 Le monitorage de l’ovulation
1-2 Les différents protocoles de stimulation ovarienne
1-2-1 Protocoles utilisés en mono-ovulation
1-2-1-1 Les stimulants de la croissance folliculaire
1-2-1-1-1 Le citrate de clomifène (CC)
1-2-1-1-2 Les gonadotrophines
1-2-1-1-3 Association citrate de clomifène et gonadotrophines
1-2-1-1-4 La pompe à LH-RH
1-2-1-2 Déclenchement de l’ovulation
1-2-2 Protocoles utilisés en poly-ovulation
1-2-2-1 Les analogues LH-RH
1-2-2-1-1 Les agonistes de la LH-RH
1-2-2-1-2 Les antagonistes de la LH-RH
1-2-2-2 Protocoles associant gonadotrophines et analogues de 150 la LH-RH
1-2-2-2-1 Agonistes de la LH-RH et Gonadotrophines
1-2-2-2-2 Antagonistes de la LH-RH et Gonadotrophines
1-2-2-3 Protocoles sans analogues de la LH-RH
1-2-2-3-1 Gonadotrophines
1-2-2-3-2 Association Clomifène et gonadotrophines
1-3 Complications et risque de la stimulation de l’ovulation
1-4-1 Syndrome de l’hyperstimulation ovarienne (SHSO)
1-4-1-1 Le syndrome et ses complications
1-4-1-2 Les traitements du SHSO
1-4-1-2-1 Le traitement préventif
1-4-1-2-2 Le traitement curatif
1-4-2 Les maladies thromboemboliques
1-4-3 Risque carcinologique ?
2-Les différentes techniques de Procréation médicalement Assistée
2-1Qu’est-ce que la PMA ?
2-2 L’insémination Intra-utérine
2-3 La FIV
2-3-1 Indications
2-3-2 Le protocole FIV
2-3-2-1 L’induction de l’ovulation
2-3-2-2 La ponction folliculaire
2-3-2-2-1 Pourquoi effectuons-nous cette ponction ?
2-3-2-2-2 Comment procède-t-on ?
2-3-2-3 La préparation du sperme du conjoint
2-3-2-4 La fécondation in vitro et la culture embryonnaire
2-3-2-5 Le transfert embryonnaire
2-3-3 Choix du nombre d’embryons à transférer lors d’une FIV
2-3-4 Devenir des embryons excédentaires
2-3-4-1 La congélation
2-3-4-2 L’utilisation à des fins expérimentales
2-3-4-3 La destruction des embryons
2-3-5 Soutien de la phase lutéale
2-3-5-1 Pourquoi soutient-on la phase lutéale ?
2-3-5-2 Thérapeutiques utilisées pour soutenir la phase lutéale
2-3-6 Traitements adjuvants en FIV
2-3-6-1 Hatching ou éclosion assistée de l’embryon
2-3-6-2 Culture prolongée : transfert au stade blastocyste
2-3-6-2-1 Pourquoi prolonger la culture embryonnaire ?
2-3-6-2-2 Les indications de la culture prolongée embryonnaire
2-3-7 Résultats globaux de la FIV
2-3-8 Risques et complications de la FIV
2-3-8-1 Grossesses gémellaires
2-3-8-2 Fausses couches spontanées
2-3-8-3 Grossesses extra-utérines
2-3-8-4 Risques de malformations
2-4 La maturation ovocytaire in vitro (MIV), une technique prometteuse
2-4-1 Historique de la maturation in vitro
2-4-2 Le protocole MIV
2-4-3 Bilan de la MIV
2-5 Importance de la prise en charge psychologique des couples en PMA
3- AMP et Réglementation
3-1 Conditions à remplir pour les couples candidats à l’AMP
3-2 Réglementation pour le don de gamètes et d’embryons
3-2-1 Don de gamètes
3-2-1-1 Particularités du don de sperme
3-2-1-2 Particularités du don d’ovocytes
3-2-1-3 Rôles des centres agréés
3-2-1-4 Des dons insuffisants
3-2-2 Don d’embryons
3-4 Coût et prise en charge de l’AMP
3-3-1 Coût de la procréation médicalement assistée
3-3-2 Conditions de prise en charge par la sécurité sociale
Conclusion
Lexique des abréviations
Bibliographie
Télécharger le rapport complet