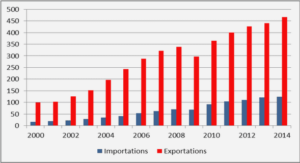
Télécharger le fichier pdf d’un mémoire de fin d’études
Concentré de globules rouges ou culot globulaire
– Définition
Le concentré de globules rouges est une suspension de globules rouges obtenue aseptiquement, après soustraction de plasma et sans élimination de la couche leuco-plaquettaire.
– Caractéristiques
Le CGR se présente comme un liquide rouge sombre. Il est préparé dans un récipient autorisé, clos, stérile et apyrogène. La soustraction de plasma peut être effectuée soit après une centrifugation soit par toutes autres méthodes scientifiquement validées.
Comme le ST, on distingue 2 types de poches de CGR: le CGR unité adulte et le CGR unité enfant. Le volume minimal du concentré de globules rouges unité adulte est de 160ml, en règle de 200 à 250ml. Ce volume tient compte du volume résiduel de la solution anticoagulante et de conservation. Le CGR unité adulte contient au minimum 40g d’hémoglobine. Le volume minimal du concentré de globules rouges unité enfant est de 100 ml s’il est préparé à partir d’une poche de sang total. Ce volume tient compte du volume résiduel de la solution anticoagulante et de conservation. Le contenu minimal en hémoglobine de l’unité enfant est deux fois moins que le CGR unité adulte, soit 20g.
– Indications
Le concentré de globules rouges est indiqué dans le traitement de l’anémie qu’elle soit d’origine médicale, chirurgicale ou obstétricale et lorsqu’elle entraîne un défaut d’oxygénation tissulaire.
– Règles transfusionnelles
La transfusion de CGR répond aux mêmes règles immunologiques que celle du ST (figure 1).
Il est habituel de considérer qu’un concentré de globules rouges (CGR) augmente le taux d’hémoglobine de 1 à 2g/100 ml et de l’hématocrite de 2 à 3%.
La transfusion sanguine doit être effectuée sur la base d’un CGR, celui-ci pouvant être suffisant pour faire disparaître les symptômes de mauvaise tolérance. La notion selon laquelle il ne convient pas de transfuser un seul CGR est devenue obsolète. La quantité de CGR à transfuser devient la quantité minimale pour faire disparaître les signes observés de mauvaise tolérance et/ou faire remonter la concentration d’hémoglobine à un niveau acceptable. La vitesse de transfusion habituellement utilisée chez l’adulte est de 10 à 15ml/mn, soit un CGR en 20min.
En cas d’état de choc, la transfusion accélérée fait appel soit à des dispositifs simples d’accélération tels que la poche à pression ou les pompes à débits réglables. La vitesse maximale est limitée par les effets délétères potentiels d’un apport massif d’érythrocytes [13-18].
Plasma frais congelé
– Définition
Le PFC est un plasma obtenu aseptiquement à partir d’une unité adulte de sang total après séparation des éléments figurés.
– Description et caractéristiques
Le PFC de couleur jaune paille est préparé dans un récipient autorisé, clos, stérile et apyrogène. Il se présente sous forme liquide sans signe d’hémolyse. La préparation s’effectue à partir d’une unité adulte de sang total dans un délai de six heures (6h). La congélation du plasma est effectuée dans les 6 heures après le prélèvement et en tout état de cause avant la 18ème heure. Le volume du PFC est supérieur ou égal à 200 ml. Ce volume tient compte du volume résiduel de la solution anticoagulante et de conservation. Le volume de chaque unité est systématiquement enregistré. Il se présente après décongélation comme un liquide sans signe visible d’hémolyse.
Le PFC doit idéalement être conservé à une température inférieure ou égale à Ŕ25°C pendant 12 mois maximum à compter de la date du prélèvement. S’il est conservé entre Ŕ 18 et Ŕ 25°C la durée de conservation est de 3 mois.
– Indications
Le PFC est indiqué dans:
les coagulopathies graves de consommation avec effondrement du taux de tous les facteurs de coagulation ;
les hémorragies aiguës avec déficit global des facteurs de coagulation ;
les déficits rares en facteur de coagulation lorsque les fractions spécifiques ne sont pas disponibles [13-16,19].
Concentré plaquettaire
– Définition
Le concentré de plaquettes standard est une suspension de plaquettes obtenue aseptiquement à partir d’une unité adulte de sang total prélevé en moins de 10 min.
– Description et caractéristiques
Il est préparé dans un récipient autorisé, clos, stérile et apyrogène. Sous agitation douce, il se présente en milieu plasmatique comme un liquide moiré sans signe d’hémolyse. La préparation s’effectue à partir d’une unité adulte de sang total conservée en moins de vingt-quatre heures (24 h) et à une température comprise entre +20°C et +24°C. Elle consiste en plusieurs centrifugations respectant les mêmes limites de température. A l’issue de la dernière centrifugation et après extraction des plaquettes, le produit est maintenu sans agitation durant une heure à une température comprise entre +18°C et +24°C. Le volume du concentré de plaquettes standard est compris entre 40 et 60 ml. Ce volume tient compte du volume résiduel de la solution anticoagulante et de conservation. Le volume de chaque unité est systématiquement enregistré. Le contenu minimal en plaquettes du concentré est de 0,5 x 1011 [13-21].
Autres types de produits sanguins labiles :
– CGR déplasmatisé
Il s’agit d’un CGR dont on a soustrait le plasma par lavage des GR avec une solution isotonique froide (4°C).
Les indications de CGR déplasmatisé sont les mêmes que celles des CGR mais on utilise de préférence le CGR déplasmatisé chez des patients ayant des Ac anti-protéines (surtout anti-IgA) et chez des patients qui ont présenté des réactions allergiques sévères.
– CGR déleucocyté
C’est un CGR auquel on a soustrait par filtration la majeure partie des leucocytes.
Comme le CGR déplasmatisé, le CGR déleucocyté a les mêmes indications que les CGR mais il est utilisé préférentiellement pour assurer une prévention de l’allo-immunisation aux Ag leuco-plaquettaires ou les réactions type: ʺfrissons – hyperthermies ». Ils représentent également une alternative pour le sang CMV négatif.
– Concentré de plaquettes irradié
Le concentré de plaquettes est exposé à une dose de rayonnements ionisants de 25-45 Grays permettant l’inactivation des lymphocytes en bloquant leur transformation lymphoblastique. Ce qui permet de prévenir la maladie du greffon contre l’hôte post-transfusionnelle. Le concentré de plaquettes irradié a les mêmes indications que les CPS.
– CPS déplasmatisé
C’est un CPS dont on a soustrait le plasma par lavage des plaquettes avec une solution isotonique. Le CPS déplasmatisé a les mêmes indications que les CPS.
– CPS déleucocyté
Il s’agit d’un CPS ou CPA dont on a soustrait par filtration la majeure partie des leucocytes. Le CPS déleucocyté a les mêmes indications due le CPS.
Produits sanguins stables
Ces produits dérivent du plasma par fractionnement. Ces protéines ont un intérêt thérapeutique, ces derniers sont appelés MDS. Ces médicaments dérivés du sang sont utilisés soit pour compenser un déficit spécifique, héréditaire ou acquis soit comme thérapeutique propre pour certains états pathologiques médicaux et chirurgicaux. Ce sont : l’albumine, les facteurs de coagulation et les immunoglobulines intraveineuses.
Albumine
Composant protéique majeur du plasma humain (45g/dl en moyenne), l’albumine assure à elle seule environ 80% du pouvoir oncotique plasmatique. Chaque gramme injecté est ainsi susceptible d’accroitre le volume circulatoire d’environ 15ml. La solution d’albumine à 20%, quatre à cinq fois plus concentrée par rapport au plasma, fournit ainsi, de façon rapide et sous un faible volume, un apport protéique d’efficacité non seulement immédiate mais aussi prolongée. La demi-vie de l’albumine est de dix-neuf jours.
L’albumine est obtenue par fractionnement du plasma à l’éthanol et chauffage à 60°C pendant dix heures. Cette pasteurisation réduit le risque de transmission virale et de transmission bactérienne. La solution d’albumine, maintenue à l’abri de la lumière, peut être conservée pendant trois ans à une température ambiante inférieure à 25°C.
Elle est utilisée dans les états d’hypovolémie aigue et en cas de remplissage vasculaire (brûlure étendue, syndrome de Lyell, échange plasmatique et femme enceinte).
Système ABO
Le système ABO est le plus anciennement connu des systèmes de groupage sanguin. Ce système offre quatre possibilités d’expression antigénique : A, B, AB, ou aucun antigène 5 (appelé O par convention). Chaque individu possède un de ces quatre groupes, et seulement un. Le groupe est en fait le reflet de l’expression des gènes, ce qui s’appelle également phénotype. Le phénotype ABO d’un individu nait de la conjonction de deux gènes allèles. Les allèles sont des formes différentes d’un même gène. Ainsi, pour les gènes du locus ABO, trois allèles sont identifiés : A, B ou O. Les allèles A et B sont dits codominants car ils peuvent s’exprimer simultanément si l’un et l’autre sont présents. L’allèle O correspond à l’absence d’antigène A ou B.
Système rhésus
Le système RH représente une belle illustration du polymorphisme. Il est constitué de deux gènes principaux : l’un, RHD, n’est présent que chez les individus Rhésus positifs, l’autre, RHCE, est possédé (sauf cas exceptionnel) par tous les êtres humains. De plus, ce dernier est lui-même porteur des quatre spécificités antigéniques C/c et E/e, qui varient selon les individus.
Autres systèmes de groupes sanguins
A côté de ABO et de RH, il existe de nombreux autres systèmes tels que:
le système Kell : 9% des Français métropolitains sont de phénotype Kell positif (cette fréquence n’est que de 4% chez les Noirs africains) ;
– le système Duffy, dont l’expression est assez variable selon les populations : le phénotype Fy (a-b-) n’est en fait rencontré que chez les sujets noirs ;
– le système Kidd est important en transfusion ; en revanche, la fréquence des différents antigènes varie très peu selon les populations ;
– le système P : 80% des Français métropolitains sont de phénotype P1, et 20% sont de phénotype P2 ;
– le système MNSs constitue l’expression du polymorphisme de certains glycoprotéines de la membrane du globule rouge, les glycophorines A et B ; le système Diego, de grand intérêt anthropologique, atteste que l’origine mongoloïde des Amérindiens
; le système Xg, dont le gène est situé sur le chromosome X ; et de nombreux systèmes : le système Lewis, le système sécréteur, le système Colton, le système Luthéran, le système Dombrock, le système Scianna, le système Cartwright, le système Sda… au total, plus de vingt systèmes sont connus à ce jour [14].
LES RISQUES DE LA TRANSFUSION SANGUINE
Les réactions post-transfusionnelles immunologiques
Accidents hémolytiques
D’abord, il faut savoir que les sangs humains ne sont compatibles que dans les mêmes groupes sanguins et il est indispensable de respecter les groupes A, B, AB et O, mais aussi les groupes Rhésus. Il existe bien d’autres sous-groupes et la détermination du phénotype du sang décrit groupe et sous-groupes et permet de rechercher le meilleur sang compatible [22-25].
Hémolyse aiguë post transfusionnelle
La majorité de ces complications est due à une erreur au lit du patient, par une mauvaise identification du produit sanguin ou par la transfusion au mauvais patient. L’hémolyse intravasculaire qui en découle est d’origine immune, survenant quand le receveur possède des anticorps, présents avant la transfusion, qui détruisent les érythrocytes du donneur. Les iso-agglutinines ABO sont responsables de la majorité de ces réactions mais des allo-61anticorps dirigés contre les antigènes des groupes Rhésus, Kell et Duffy peuvent également induire une hémolyse.
La clinique est dominée par les céphalées, frissons, hyperthermie, inconfort aux sites de la transfusion, chute tensionelle, douleurs lombaires, hémoglobinurie.
A la biologie, on note une élévation de la bilirubine totale mais à prédominance bilirubine libre (indirecte), du lactate déshydrogénase (LDH) et un effondrement de l’haptoglobine.
Cet accident peut conduire à un syndrome hémorragique comme une (CIVD), une insuffisance rénale oligo-anurique ou même à la mort.
Hémolyse post transfusionnelle retardée
Elle survient chez des patients sensibilisés auparavant par des allo-antigènes. Quand un tel patient est de nouveau transfusé avec du sang présentant l’antigène, une réponse immunitaire de type secondaire survient et les allo-anticorps se fixent aux globules rouges du donneur. Ces hématies couvertes d’allo-anticorps sont éliminées par le système réticulo-endothélial extra vasculaire.
On note un ictère retardé (>J5), une inefficacité de la transfusion (taux d’hémoglobine stable).
Le test de Coombs direct post transfusionnel peut être positif du fait de la présence de globules rouges du donneur circulants couverts d’anticorps ou de complément.
NB: La réaction sérologique post transfusionnelle retardée est similaire à la réaction post transfusionnelle hémolytique retardée; le test de Coombs est positif mais il n’y a pas de lyse érythrocytaire.
III.1.2. Accidents immunologiques non hémolytiques
III.1.2.1. Syndrome frisson-hyperthermie
Il se caractérise par des frissons et une élévation de la température d’au moins 1ºC, sans état de choc. Ces réactions sont dues à la présence des anticorps dirigés contre les antigènes HLA leucocytaires du donneur (Polytransfusés, femmes multipares).
La prévention repose sur la détection des anticorps anti-HLA chez le receveur, la déleucocytation des produits sanguins labiles [26].
Manifestations allergiques
– Réactions anaphylactiques
Cette réaction sévère survient après la transfusion de quelques millilitres seulement de composants sanguins. Elle résulte de la présence d’anticorps anti-IgA développés chez les patients ayant un déficit congénital en IgA. Les résidus plasmatiques des produits sanguins cellulaires apportent des IgA pouvant entraîner des manifestations allergiques très graves tels qu’un bronchospasme, une dyspnée, une toux, des nausées et, vomissements, une perte de connaissance, une hypotension, un état de choc voire un arrêt respiratoire.
La prévention repose sur la prescription de produits sanguins cellulaires déplasmatisés (par lavage) ou dépourvu d’IgA.
En cas d’accident, on peut avoir recours à l’administration d’adrénaline avec parfois des glucocorticoïdes [27,28].
– Autres réactions
Les réactions urticariennes sont liées à des protéines plasmatiques présentes dans les produits transfusés ;
L’œdème de Quincke ;
Les crises d’asthme.
Pour les patients très allergiques, les composants cellulaires peuvent être lavés pour éliminer le plasma résiduel. En cas d’accident, on peut administrer des antihistaminiques ou des glucocorticoïdes [27,28].
Purpura post-transfusionnel aigu (rare)
Il se manifeste par un purpura cutanéo-muqueux associé à une thrombopénie profonde, 7 à 10 jours après transfusion de produits sanguins cellulaires contenant des plaquettes. Il survient de façon prédominante chez les femmes. Des anticorps anti-plaquettes spécifiques sont présents dans le sérum du receveur et l’antigène le plus fréquemment reconnu est le HPA-1A (Human Platelet Antigen) qui est présent sur le récepteur glycoprotéique IIIa des plaquettes [29].
Réaction du greffon contre l’hôte
Il s’agit d’une complication grave de l’allogreffe de moelle. Les lymphocytes issus de la moelle du donneur attaquent le receveur immun déficient qui ne peut pas les éliminer.
La maladie du greffon contre l’hôte post transfusionnelle est médiée par les lymphocytes T du donneur qui reconnaissent les antigènes HLA du receveur comme étrangers et déclenche une réponse immunitaire se manifestant vers les 8ème – 10ème jours après par une fièvre, une éruption cutanée caractéristique, une diarrhée et des anomalies du bilan hépatique.
La prévention repose sur l’irradiation des produits sanguins labiles destinés à des patients immunodéprimés, en cas de greffe médullaire et de transfusion intrafamiliale [30].
Pneumopathies aiguës post-transfusionnelles
Encore appelé TRALI (Transfusion-Related acute Lung Injury), ce syndrome est dû à la transfusion de plasma d’un donneur qui contient un titre élevé d’anticorps anti-HLA qui se fixent sur les leucocytes du receveur.
En réalité, sa physiopathologie est très complexe, nécessitant d’une part une stimulation préalable des polynucléaires neutrophiles et/ou des cellules endothéliales avec leucostase intra pulmonaire et d’autres parts une activation de ces leucocytes par une transfusion sanguine. La conséquence est une libération de leurs granules qui seraient directement responsables des lésions endothéliales et de l’œdème pulmonaire. Il survient alors un syndrome de détresse respiratoire et des signes d’œdème pulmonaire non cardiogénique avec une fièvre et à la radiographie pulmonaire, on note des opacités diffuses bilatérales souvent cotonneuses pouvant évoluer vers un aspect caractéristique de poumon blanc [31].
La prévention consiste par la détection des anticorps anti-leucocytes présents chez le donneur (dans la majorité des cas) ou chez le receveur (plus rarement) réagissant soit avec les antigènes HLA de classe I ou II, soit avec les antigènes des neutrophiles HNA (Human Neutrophil Antigen), ou par une élimination des dons de plasma des femmes multipares [32].
Réactions post-transfusionnelles non immunologiques
Surcharge circulatoire
Elle dépend d’une transfusion trop rapide et massive chez un insuffisant cardiaque entraînant un œdème pulmonaire se manifestant par : une toux, une dyspnée, une cyanose, des crépitant et une expectoration spumeuse et rosée. La prévention repose sur une transfusion lente (8ml/Kg/Heure), entrecoupée d’injection de furosémide (Lasilix® injectable 20mg) [33].
Intoxication au citrate
Le citrate est utilisé dans les solutions anticoagulantes pour précipiter le calcium ionisé plasmatique ; inhibant ainsi la cascade de la coagulation. En cas de transfusion rapide et massive et sur des terrains particuliers (altération de la fonction hépatique, hyperkaliémies chez les anuriques, acidification par l’ACD chez les malades en hypovolémie, etc.), il peut y avoir une hypocalcémie se manifestant par des crises tétaniques, tremblements, troubles du rythme, etc. [34].
Ce phénomène peut être prévenu par des injections de gluconate de calcium.
Hémosidérose et hémochromatose post- transfusionnelles
Ils s’agissent de complications tardives liées à une accumulation de fer dans les tissus entraînant des atteintes hépatiques, cardiaques, et endocriniennes. Elles surviennent chez les patients polytransfusés chroniques en concentrés globulaires sans perte sanguine. Un litre de sang apporte 500mg de fer. On note une élévation de la ferritine plasmatique et du coefficient de saturation. La surveillance de la ferritinémie permet de décider en connaissance de cause d’un traitement chélateur du fer par le Déféroxamine ( Desféral® )[34].
Hyperkaliémie
La conservation du sang entraîne une fuite du potassium des globules rouges, augmentant ainsi sa concentration dans le culot globulaire. La transfusion d’un tel culot à un insuffisant rénal ou un nouveau-né peut entraîner une hyperkaliémie.
La prévention repose sur l’utilisation de globules rouges frais ou lavés pour ces patients à risque [35,36].
Hypothermie
Les produits sanguins réfrigérés (4ºC) ou congelés (-18ºC ou en dessous) peuvent induire une hypothermie quand ils sont transfusés rapidement. Le contact d’un liquide froid avec le nœud sino-auriculaire est parfois responsable d’une arythmie cardiaque. Le réchauffement des produits permet d’éviter cet accident [37].
|
Table des matières
INTRODUCTION
PREMIERE PARTIE : RAPPELS
I. TRANSFUSION SANGUINE
I.1. DEFINITION
I.2. PRODUITS SANGUINS
I.2.1. Produits sanguins labiles
I.2.1.1. Sang total
I.2.1.1.1.Sang total frais
I.2.1.1.2.Sang total conservé
I.2.1.2. Concentré de globule rouge ou culot globulaire
I.2.1.3. Plasma frais congelé.
I.2.1.4. Concentré plaquettaire
I.2.1.5. Autres types de produits sanguins labiles
I.2.2. Produits sanguins stables
I.2.2.1. Albumine
I.2.2.2. Facteurs de la coagulation
I.2.2.3. Les immunoglobulines intraveineuses
II. BASES IMMUNOLOGIQUES DE LA TRANSFUSION SANGUINE
II.1. Système ABO
II.2. Système rhésus
II.3. Autres systèmes de groupes sanguins
III. LES RISQUES DE LA TRANSFUSION SANGUINE
III.1. Les réactions post-transfusionnelles immunologiques
III.1.1. Accidents hémolytiques
III.1.1.1. Hémolyse aiguë post transfusionnelle
III.1.1.2. Hémolyse post transfusionnelle retardée
III.1.2. Accidents immunologiques non hémolytiques
III.1.2.1. Syndrome frisson-hyperthermie
III.1.2.2. Manifestations allergiques
III.1.2.3. Purpura post-transfusionnel aigu
III.1.2.4. Réaction du greffon contre l’hôte
III.1.2.5. Pneumopathies aiguës post-transfusionnelles
III.2. Réactions post-transfusionnelles non immunologiques
III.2.1. Surcharge circulatoire
III.2.2. Intoxication au citrate
III.2.3. Hémosidérose et Hémochromatose post-transfusionnelles
III.2.4. Hyperkaliémie
III.2.5. Hypothermie
III.3. Accidents infectieux
III.3.1.Choc septique ou choc endotoxinique
III.3.2.Les Infections post-transfusionnelles
IV. LA FORMULE SANGUINE NORMALE
IV. Valeurs normales chez l’adulte
DEUXIEME PARTIE : METHODES ET RESULTATS
I.METHODES
I.1. CADRE DE L’ETUDE
I.2. TYPE DE L’ETUDE
I.3. PERIODE ETUDIEE
I.4. CRITERE D’INCLUSION
I.5. CRITERE D’EXCLUSION
I.6. DEFINITIONS OPERATIONNELLES
I.7. PARAMETRES D’ETUDES
I.8. SAISIE ET ANALYSE DES DONNEES
I.9. MATERIELS
II. RESULTATS
II.1 Recrutement des patients
II.2 Caractéristique des patients
II.2.1 Répartition des patients transfusés selon le genre.
II.2.2 Répartition des patients transfusés selon l’âge
II.2.3 Répartition des patients selon la provenance
II.2.4 Répartition des patients selon les motifs d’hospitalisation
II.2.5 Répartition des patients selon le diagnostic
II.3 Bilan pré-transfusionnel
II.4 Demande des produits sanguins
II.4.1 Fréquence de la transfusion sanguine
II.4.2 Répartition selon les circonstances de la demande
II.5 Les cas de transfusion
II.6 Les résultats de la transfusion
II.7 Les réactions transfusionnelles
II.8 Evolution
TROISIEME PARTIE : DISCUSSION
CONCLUSION
REFERENCES BIBLIOGRAPHIQUES
ANNEXES
Télécharger le rapport complet